Augenheilkunde in Berlin-Wilmersdorf: Ambulante & stationäre Behandlungen

Terminanfragen/-Verschiebungen und allgemeine Anfragen auch gerne per E-Mail
Sekretariat
Ilka Kaliebe, Regina Scholz, Petra Schröter, Manuela Strafe,
Marcella Mazzoni-Senlik
Tel. 030 8272 2425
Fax 030 8272 292425
E-Mail
augenheilkunde@sankt-gertrauden.de
Durch präzise Technik, hohe Fallzahlen und große operative Erfahrung sichern wir die bestmögliche Versorgung unserer Patient*innen.
In der Augenklinik des Alexianer St. Gertrauden-Krankenhauses in Berlin-Wilmersdorf bieten unsere erfahrenen Augenärzt*innen unter der Leitung von Chefarzt Prof. Dr. Joachim Wachtlin das vollständige Spektrum der konservativen und operativen Augenheilkunde – sowohl ambulant als auch stationär. Im Fokus stehen moderne Verfahren zur Diagnostik und Behandlung von Sehstörungen und Augenerkrankungen.
Ausgezeichnete Augenheilkunde: mehrfach empfohlen und prämiert
Unsere Augenklinik zählt bei Krankheitsbildern wie Glaukom, Netzhautablösung, Schielstellung oder Grauem Star seit Jahren zu den am häufigsten empfohlenen Einrichtungen in Berlin.
Top-Platzierungen im Klinikführer 2022/23 des Tagesspiegel Berlin basieren auf Empfehlungen niedergelassener Ärzt*innen. Auch in der Focus-Liste der TOP-Mediziner Deutschlands wird Prof. Dr. Joachim Wachtlin seit 2011 durchgehend als führender Experte für Netzhauterkrankungen geführt.
Seine Expertise und sein Engagement wurden 2024 erneut gewürdigt: Er erhielt sowohl vom Focus als auch vom Stern herausragende Auszeichnungen – als Topmediziner und Mitglied der Liste „Deutschlands ausgezeichnete Ärzte“.
Diese Anerkennungen unterstreichen das kontinuierliche Engagement für Exzellenz in der Patient*innenversorgung und augenmedizinischen Forschung – sowohl in der Abteilung Augenheilkunde als auch im gesamten Alexianer St. Gertrauden-Krankenhaus.























Alexianer werden neuer Gesellschafter der Stift Tilbeck GmbH
Die Partnerschaft stärkt die Eingliederungshilfe und Pflegeangebote für Menschen mit Behinderungen im Münsterland nachhaltig.
PD Dr. med. Jonas Raakow übernimmt Leitung der Allgemein- und Viszeralchirurgie am Alexianer St. Gertrauden-Krankenhaus
Zum 1. Dezember 2025 hat PD Dr. med. Jonas Raakow die Leitung der Allgemein- und Viszeralchirurgie am Alexianer St. Gertrauden-Krankenhaus übernommen.
Die erste Dimension des „Ankommens“ Jesu, des Christus
Die Menschwerdung Jesu als Schlüssel zum Verständnis, wie Gott uns begegnet und Beziehung möglich wird.
Ernährungstherapie? Ausgezeichnet!
FOCUS-Gesundheit empfiehlt die Ernährungstherapeutin Andrea C. Nagel – eine wertvolle Anerkennung für Qualität, Kompetenz und Engagement.
Das Team unserer Augenklinik

Dr. med.
Robert Naffouje,
FEBO, FICO
Leitender Oberarzt

Dr. med.
Erping Zhang
Oberarzt

Dr. med.
Henrike Hofmayer
Oberärztin

Dr. med.
Philipp Kaiser, FEBO
Oberarzt

Dr. med.
Dominik P. Frentzel
FEBO
Oberarzt

Kristin Krausewitz
Fachärztin

Dr. med.
Se-Lyn Son-Parry
Fachärztin
Daniela Drüke
Fachärztin
Joseph Al-Ajami – Assistenzarzt
Julia Auge – Assistenzärztin
Dr. med. Maissa Ben Mabrouk – Assistenzärztin
Yannick Brunath – Assistenzarzt
Jordis Caci – Assistenzärztin
Hawwi Gillo – Assistenzärztin
Fabius Hapke – Assistenzarzt
Konrad Heinzelmann – Assistenzarzt
Tobias Heinzmann – Assistenzarzt
Dr. med. Stella Kaleth – Assistenzärztin
Dr. med. Virginie Ng Kuet Leong – Assistenzärztin
Dr. med. Dominik Thomas Trojan – Assistenzarzt
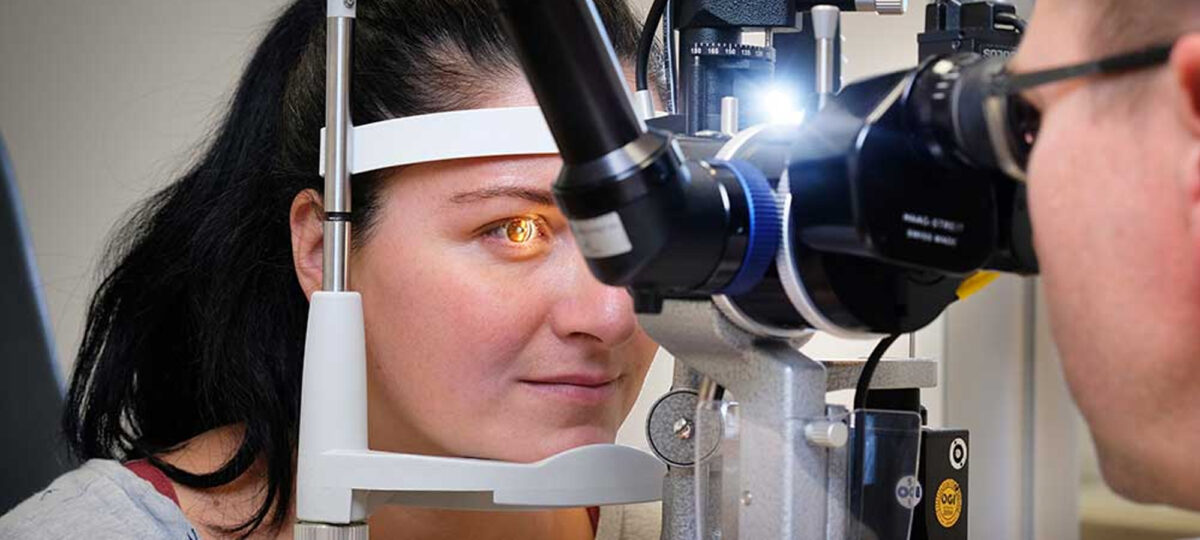
Moderne Diagnostik & OP-Technologie
Unsere Augenheilkunde ist mit den modernsten Technologien zur Diagnose und Behandlung von den verschiedensten Erkrankungen ausgestattet. Lernen Sie unsere Verfahren und die technische Ausstattung kennen.
Netzhaut/ Makula
OCT ist eine Abkürzung für Optische Kohärenz-Tomographie. Mit Hilfe eines unschädlichen Laserscanners können Schnittbilder des Augenhintergrundes in hoher Auflösung aufgenommen werden.
Die OCT-Untersuchung ist als modernes Untersuchungsverfahren bei vielen Netzhauterkrankungen, wie der Lochbildung der Netzhautmitte (Makulaforamen), dem Vorhandensein eines dünnen Narbenhäutchens auf der Stelle des schärfsten Sehens (Makula), auch epiretinale Gliose/Makula pucker, vitreoretinaler Traktion genannt, Zuckerveränderungen der Netzhaut (diabetische Retinopathie, diabetische Makulopathie), Gefäßverschlüssen und natürlich auch bei der altersbedingten Makuladegeneration (AMD) sinnvoll. Ebenfalls können Nervenfaserschichtdicken vermessen werden, was hinsichtlich des Grünen Stars (Glaukom) zur Diagnostik hilfreich ist. Die Untersuchung ist berührungslos, ungefährlich und schmerzfrei.
Informationen folgen
Eine Darstellung der Gefäße am Augenhintergrund mittels eines leuchtenden Farbstoffes (Fluoreszein) wird Fluoreszenzangiographie (FAG) genannt. Sie kann bei verschiedenen Netzhaut- und Makulaerkrankungen, wie der Zuckerkrankheit (Diabetes mellitus, diabetische Netzhauterkrankung [diabetische Retinopathie], diabetische Makulaerkrankung), Gefäßverschlüssen, Gefäßneubildungen, der altersabhängigen Makuladegeneration (AMD), Netzhautentzündungen und Tumoren ein wichtiges diagnostisches Mittel sein.
Zur Durchführung der Angiographie muss die Pupille mit Augentropfen erweitert werden. Fluoereszein ist ein Farbstoff und kein Kontrastmittel. Durch die Blutzirkulation gelangt der Farbstoff nach etwa 20 Sekunden in die Gefäße des Auges. Dann werden digitale Einzel- und Videoaufnahmen angefertigt und ausgewertet.
Eine spezielle Farbstoffuntersuchung stellt die Untersuchung mit einem anderen Farbstoff (Indocyanin), die sogenannte Indocyaningrünangiographie (ICG-Angiographie) dar. Diese wird zur Diagnostik bei Erkrankungen eingesetzt, die unterhalb der Netzhaut, in der Aderhaut, ihren Ursprung haben. Nach einer FAG oder ICG dürfen Sie aufgrund der Pupillenerweiterung für mehrere Stunden nicht selbst Auto fahren.
Informationen folgen
Die Funduskamera macht präzise photographische Aufnahmen des Augenhintergrundes der Patientin bzw. des Patienten. Dies geschieht zur Dokumentation des Befundes insbesondere der Netzhaut, des Sehnerven und der Gefäße in hoher Qualität. Sie dient der Verfolgung von Krankheitsverläufen, der Diagnostik und der Dokumentation des Befundes.
Informationen folgen
Informationen folgen
Glaukomdiagnostik/ Glaukomvorsorgeuntersuchung
Ein Untergang an Nervenfasern um den Sehnervenkopf lässt sich mittels der hochauflösenden optischen Kohärenztomographie (OCT) mit dem Spectralis-OCT bestimmen. Die Nervenfaserschichtdicke um den Sehnervenkopf wird präzise gemessen. Die OCT-Untersuchung hat einen hohen Wert in der Glaukomfrüherkennung und Frühdiagnose und ist allen anderen Verfahren in diesem Punkt überlegen. Zudem können mittels OCT kleinste Veränderungen sicher erfasst werden, was eine zuverlässige Darstellung des Krankheitsverlaufes ermöglicht.
Veränderungen des Sehnervenkopfes lassen sich mit dem Heidelberg Retina Tomographen (HRT) darstellen. Dabei wird der Sehnervenkopf zwei- und dreidimensional vermessen und eine quantitative Beurteilung aller relevanten anatomischen Merkmale des Sehnervenkopfes erstellt. Die Untersuchung mit dem HRT bietet detaillierte Analyseverfahren, erleichtert dadurch eine frühzeitige Diagnose sowie eine präzise Verlaufskontrolle. Langjährige Erfahrungen mit dem HRT belegen den hohen Wert des Verfahrens in der zuverlässigen und präzisen Erkennung einer Verschlechterung der Glaukomerkrankung.
Die Gesichtsfelduntersuchung ist ein zentraler Bestandteil der Glaukomdiagnostik. Bis zu 40 Prozent der Nervenfasern können bereits durch die Glaukomerkrankung zugrunde gegangen sein, bevor in der Standard-Gesichtsfelduntersuchung erste Gesichtsfeldausfälle erkennbar werden. Ein spezielles Früherkennungsgesichtsfeld (FDT, Humphrey® Matrix) ermöglicht, beginnende Gesichtsfeldausfälle deutlich früher zu erkennen.
Die Pentacam-Kamera vermisst den vorderen Augenabschnitt der Patientin bzw. des Patienten automatisch und kontaktlos. Hierbei werden die Hornhaut, die Vorderkammer und die Linse analysiert. Dazu gehören z. B. die Bestimmung der Hornhautradien, des Kammerwinkels und Kammervolumens sowie die Lichtdurchlässigkeit der Linse.
Diese Untersuchungen sind zur Beurteilung der Hornhaut bei z. B. einem Keratokonus oder zur Beurteilung der Hornhautdicke bei Glaukom nützlich. Ebenfalls nützlich ist die Darstellung des Kammerwinkels bei Glaukom, sowie die Linsendichte-Analyse beim Grauen Star.
Ein erhöhter Augendruck ist der wichtigste Risikofaktor für die Entstehung eines Glaukoms. Die Kenntnis über die zentrale Hornhautdicke ist wichtig, da die Hornhautdicke einen direkten Einfluss auf die Augeninnendruckmessung hat. Je dünner die gemessene zentrale Hornhautdicke ist, desto höher ist das Risiko für eine Glaukomentstehung. Die Hornhautdickenmessung wird Pachymetrie genannt und berührungslos mit einem schmerzfreien Diagnosevefahren (Pentacam) durchgeführt.
Informationen folgen
Hornhaut Augenoberfläche
Die Pentacam-Kamera vermisst den vorderen Augenabschnitt der Patientin bzw. des Patienten automatisch und kontaktlos. Hierbei werden die Hornhaut, die Vorderkammer und die Linse analysiert. Dazu gehören z. B. die Bestimmung der Hornhautradien, des Kammerwinkels und Kammervolumens sowie die Lichtdurchlässigkeit der Linse.
Diese Untersuchungen sind zur Beurteilung der Hornhaut bei z. B. einem Keratokonus oder zur Beurteilung der Hornhautdicke bei Glaukom nützlich. Ebenfalls nützlich ist die Darstellung des Kammerwinkels bei Glaukom, sowie die Linsendichte-Analyse beim Grauen Star.
Informationen folgen
Sonstige Untersuchungen
Im Rahmen einer Katarakt-Operation wird die natürliche, eingetrübte Linse entfernt und durch eine künstliche Linse (IntraOkularLinse = IOL) ersetzt.
Um im Anschluss eine bestmögliche Sehkraft zu erreichen, muss zuvor das Auge exakt vermessen werden. Dies kann mittels der Ultraschalluntersuchung (s. u.) erfolgen. Eine präzisere Messung bietet der IOL-Master, der innerhalb einer Prozedur Augenlänge, Hornhautbrechkraft und –wölbung sowie Vorderkammertiefe bestimmt, ohne das Auge zu berühren. Aus diesen Werten ergibt sich die Berechnung der ausgewählten Intraokularlinse.
Unser Leistungsspektrum in der Augenheilkunde
Die Augenheilkunde bietet sowohl im ambulanten als auch im stationären Bereich das gesamte Spektrum der modernen operativen und konservativen Augenheilkunde an.
Zu den Spezialgebieten der Klinik für Augenheilkunde gehören neben der Diagnostik und Behandlung von Netzhaut- und Makulaerkrankungen sowie der Vitrektomie / Glaskörperchirurgie auch die Glaukom- und Cataractchirurgie. Die Operationen werden mit den neuesten Verfahren weitestgehend minimalinvasiv durchgeführt. Ein weiteres Spezialgebiet der Abteilung sind die kombinierten Operationsverfahren (Netzhaut / Glaskörperoperation oder Glaukomoperationen in Kombination mit Operationen des Grauen Stars, sowie sekundäre Linsenoperationen).
Die Netzhaut kleidet den inneren Teil des Auges aus. Dort werden die in das Auge fallenden Lichtstrahlen aufgefangen, verarbeitet und über den Sehnerv an das Gehirn weitergeleitet. An der Stelle des schärfsten Sehens (Makula) entsteht die höchste Bildauflösung.
Der Glaskörper ist eine zu über 90 Prozent aus Wasser bestehende, geleeartige Masse, die bei der Entwicklung des Auges vor der Geburt eine wichtige Rolle spielt. Im Laufe des Lebens unterliegt der Glaskörper einem natürlichen “Alterungsprozess”, wobei er sich z. T. verflüssigt und z. T. verdichtet, was dann als „fliegende Mücken = Mouches volantes” sichtbar werden kann.
Folgen des Alterungsprozesses
Wenn der Glaskörper sich bei diesem Alterungsprozess verändert und dabei von der Netzhaut abhebt, kann er an vorbestehenden dünnen Stellen der Netzhaut ziehen und zu Blutungen, Netzhautlöchern oder zu einer Netzhautablösung (Ablatio retinae) führen.
Typische Beschwerden sind die Wahrnehmung von Blitzen, dunklen Punkten, Schatten und Gesichtsfeldeinschränkungen sowie eine Sehverschlechterung. Falls dies auftritt, muss das Auge kurzfristig untersucht und unter Umständen operiert werden. Hierbei kann je nach Ausprägung des Befundes neben einer Laser- oder Kältebehandlung auch eine eindellende Augenoperation (Plombe oder Cerclage) oder eben eine Glaskörperoperation (Vitrektomie = Pars Plana Vitrektomie (PPV)) notwendig werden.
Bei vielen anderen Veränderungen oder Erkrankungen des Glaskörpers und / oder der Netzhaut kann eine Vitrektomie /Glaskörperoperation notwendig sein.
Bei welchen Augen-Erkrankungen wird eine Vitrektomie durchgeführt?
- Netzhauterkrankungen: z. B. bei epiretinaler Gliose (einem Häutchen auf der Stelle des schärfsten Sehens, welches zur Sehverschlechterung und Wahrnehmung von verzerrten Linien führt), Makulaforamen (einem Loch in der Stelle des schärfsten Sehens, welches ebenfalls zu einer Sehverschlechterung und z. T. Wahrnehmung von verzerrten Linien führt)
- Netzhautablösungen
- fortgeschrittene zuckerbedingte Netzhautveränderungen (Diabetes)
- Unfälle
- Verletzungen
- Infektionen
- Entzündungen
- Tumoren
- Glaskörperveränderungen
- Blutungen z. B. im Rahmen eines Diabetes oder von Gefäßverschlüssen
- Glaskörpertrübungen nach Entzündungen
- Infektionen
- Entzündungen
- Fremdkörper
Operationsverfahren Vitrektomie (Glaskörperoperation)
Die Glaskörperoperation wird Vitrektomie oder Pars Plana Vitrektomie (PPV) genannt. Bei der Operation wird mit sehr feinen Instrumenten von den Seiten in das Augeninnere hineingegangen und der Glaskörper sowie die krankhaften Veränderungen entfernt bzw. behandelt. Die Zugänge erfolgen in der Regel nahtlos.
Der Raum, in dem sich der Glaskörper befand, wird bei der Operation mit einer wässrigen Lösung aufgefüllt, die im Verlauf vom Körper abgebaut und durch körpereigene Flüssigkeit ersetzt wird. In einigen Fällen wird der Glaskörperraum vorübergehend mit Luft, Gas oder Öl aufgefüllt, um eine stabile Netzhautsituation zu erreichen.
Die Operation kann, wenn gleichzeitig auch ein Grauer Star vorliegt, mit einer Katarakt-Operation kombiniert werden. Eventuell ist nach der Operation auch für einige Tage eine bestimmte Lagerung wie z. B. das Kopftiefhalten notwendig.
Die Operation wird oft in Vollnarkose durchgeführt, kann aber auch in lokaler Betäubung erfolgen.
Operationsverfahren Laser/Kältebehandlung
Wenn ein Netzhautloch vorliegt, muss dieses kurzfristig behandelt werden, da sonst die Gefahr einer Netzhautablösung besteht. Ziel der Behandlung ist es, das Netzhautloch zur Vernarbung zu bringen, damit die Netzhaut an dieser Stelle mit ihrer Unterfläche verklebt. Je nach Lage des Loches ist hierfür eine Laser- oder Kältebehandlung notwendig.
Laserung: Die Laserung erfolgt meist in lokaler Betäubung durch Tropfen. Es muss kein Verband danach getragen werden. Eine Laserung wird nicht nur bei Netzhautlöchern, sondern auch bei Netzhautveränderungen im Rahmen eines Diabetes (diabetische Retinopathie, diabetisches Makulaödem) angewandt, um krankhafte Gefäße oder Schwellungen der Netzhaut zurückzudrängen.
Kälte-/Kryobehandlung: Hierbei wird das Netzhautloch mittels Kälte zur Vernarbung gebracht. Dies erfolgt meist in lokaler Betäubung und wird im Operationssaal durchgeführt. Hinterher kann das Auge etwas gereizt und geschwollen sein.
Operationsverfahren der Plomben und Cerclage-Operation
Eine Plomben- oder Cerclage-Operation wird bei lokalisierten Netzhautablösungen durchgeführt. Ziel dieser Operation ist es, durch eine Eindellung des Auges von außen die abgelöste Netzhaut wieder auf ihre Unterfläche zu bekommen. Die Operation wird in der Augenklinik des Sankt Gertrauden-Krankenhauses in Berlin Wilmersdorf meist in Vollnarkose unter stationären Bedingungen durchgeführt.
Bei einer Plombe wird ein Stück eines Silikonbändchens auf das Auge seitlich aufgenäht (später von außen nicht sichtbar) und damit das Auge von außen eingedellt. Bei einer Cerclage wird ein Silikonband einmal zirkulär um das Auge gelegt. Gleichzeitig wird bei dieser Augen-OP eine Kältebehandlung durchgeführt, um die Netzhaut stabil mit ihrer Unterfläche zu vernarben.
Nach der Operation muss in der Regel für einige Tage körperliche Ruhe gehalten werden, um die Netzhaut vollständig zur Anlage zu bringen. In einigen Fällen ist es auch notwendig, die Cerclage-Operation mit einer Glaskörperoperation/Vitrektomie zu kombinieren.
Aufbau und Anatomie der Makula
Die Makula, die Stelle des schärfsten Sehens, auch „gelber Fleck“ genannt, bezeichnet einen Bereich der zentralen Netzhaut, der etwa einen Durchmesser von 5,5 mm umfasst. Hier befindet sich die größte Dichte an Sehzellen (Photorezeptoren), verantwortlich für wesentliche Sehleistungen, wie das Lesen und Erkennen von Gesichtern.
Die Sehzellen der Makula sind hauptsächlich die für die Farbwahrnehmung verantwortlichen Zapfen, die das scharfe Wahrnehmen von Bildern ermöglicht. Was wir gerade fixieren, wird direkt auf der Makula abgebildet (Stelle des schärfsten Sehens). Die übrige Netzhaut nimmt über die Stäbchen hauptsächlich nur Umrisse und Hell-Dunkel-Kontraste wahr. Nach außen hin wird die Stäbchendichte der Netzhaut immer höher, so wird bei Dämmerung eine Orientierung ermöglicht.
Es gibt eine Vielzahl von Makulaerkrankungen, hierzu gehören folgende:
- altersabhängige Makuladegeneration (AMD), hierbei werden die trockene AMD und die feuchte AMD unterschieden
- diabetische Makulopathie (zuckerbedingte Makulaerkrankung)
- Makulaerkrankungen nach Gefäßverschlüssen am Auge
- Makulaforamen (Makulaloch)
- epiretinale Membran
- epiretinale Gliose
- Makula Pucker
- vitreoretinale Traktion (dies sind Narbenbildungen auf der Netzhaut in der Stelle des schärfsten Sehens, die die Netzhaut und die Nervenzellen schädigen)
Altersabhängige Makuladegeneration (AMD)
Unter dem Begriff der altersabhängigen Makuladegeneration (AMD) wird eine Gruppe von Erkrankungen zusammengefasst, die die Makula der Netzhaut verändert und mit einem Funktionsverlust des dort befindlichen Gewebes einhergehen kann.
In der Makula herrscht ein reger Stoffwechsel, dessen Abbauprodukte von der darunter liegenden Gewebeschicht, dem Pigmentepithel, entsorgt werden. Mit dem Alter kann es dabei zu Störungen kommen, die zu Ablagerungen unter der Netzhaut mit Funktionsstörungen führen können. Die Folge ist, dass man in der Mitte des Gesichtsfeldes verschwommen oder verzerrt sieht, das äußere Gesichtsfeld bleibt erhalten.
Die altersabhängige Makuladegeneration tritt erst im Alter auf. Dabei unterscheiden sich zwei Formen: die trockene (atrophe) und die feuchte (exsudative) Makuladegeneration.
„Trockene“ altersabhängige Makuladegeneration
85 Prozent der Patientinnen und Patienten mit AMD leiden an der „trockenen“ Form. Es wird eine Frühform und eine Spätform unterschieden. Bei der Frühform zeigen sich am Augenhintergrund sogenannte Drusen. Dabei handelt es sich um kleine gelbliche Ablagerungen unter der Netzhaut. Das Sehen ist nicht oder nur geringfügig eingeschränkt. Im Spätstadium der „trockenen“ Makuladegeneration sterben Sinneszellen ab und das zentrale Sehen verschlechtert sich.
Für Patientinnen und Patienten mit einer trockenen altersabhängigen Makuladegeneration gibt es bisher keine ursächlichen Behandlungsmöglichkeiten. Das Sehen kann aber durch vergrößernde Sehhilfen (z. B. beleuchtete Leselupe, ein Bildschirmlesegerät oder Bücher in Großdruck) unterstützt werden. In Einzelfällen kann die Einnahme von sogenannten Nahrungsergänzungsmitteln sinnvoll sein. Meist kommt es nur zu einem langsamen Voranschreiten dieser Form der Erkrankung.
„Feuchte“ altersabhängige Makuladegeneration
15 Prozent der an AMD erkrankten Patientinnen und Patienten leiden an der „feuchten“ (exsudativen) Form. Es kommt zum Wachstum krankhaft veränderter Blutgefäße im Bereich der Makula. Diese neu gebildeten Gefäße sind undicht und können bluten, die Netzhautmitte kann anschwellen („Makulaödem“). Die zentralen Sehzellen können zugrunde gehen und später kann sich eine Narbe der Netzhautmitte ausbilden. Im Gegensatz zur trockenen Spätform kann die feuchte Form sehr rasch voranschreiten.
Symptome der altersabhängigen Makuladegeneration
Die Patientin bzw. der Patient sollte auf folgende Zeichen achten, ein Auge wird dabei jeweils zugehalten:
- gerade Linien erscheinen verbogen
- Verblassen der Farben
- Verschwommensehen beim Lesen
- Zentrum des Gesichtsfeldes erscheint leer oder als grauer Fleck
Dies kann leicht mit dem sogenannten Amslertest durchgeführt werden. Hierbei betrachtet man einäugig eine Karte mit kleinen Kästchen. Diese sollten sich dann normal darstellen. Falls hierbei krumme Linien, Wellenlinien, dunkle Flecke oder Schatten gesehen werden, sollte eine Augenhintergrundsuntersuchung bei einer Augenärztin bzw. einem Augenarzt durchgeführt werden.
Wie wird die Makuladegeneration festgestellt?
Notwendig ist eine augenärztliche Untersuchung mit Feststellung des Sehvermögens sowie Spiegelung des Augenhintergrundes bei erweiterter Pupille mit einer Lupe.
Der Augenarzt entscheidet dann individuell über den Einsatz der folgenden apparativen Untersuchungen:
- Farbstoffuntersuchung (Fluoreszenzangiographie): dabei werden nach Injektion eines Farbstoffes in eine Armvene abnormale Gefäße des Augenhintergrunds fotografisch dargestellt. Dies dient als Grundlage für die Therapieempfehlung.
- Schnittbilddarstellung der Netzhaut (OCT, optische Kohärenztomographie): Messung von Netzhautdicke, wichtiges Hilfsmittel bei der Unterscheidung von „trockener“ zu „feuchter AMD“, wichtig für die Verlaufsbeurteilung nach einer Behandlung.
Kann man eine Makuladegeneration vorbeugen?
Risikofaktoren bei der AMD sind Rauchen und Bluthochdruck (Hypertonie). Der Blutdruck sollte regelmäßig kontrolliert werden und nach Empfehlungen der Hausärztin bzw. des Hausarztes ggf. mit Medikamenten eingestellt werden. Es bestehen Hinweise darauf, dass man bei starker UV-Strahlung (z. B. Aufenthalt in den Bergen oder am Meer) eine Sonnenbrille zum Schutz tragen sollte. Eine ausgewogene Ernährung mit Obst und Gemüse kann sich positiv auswirken.
Bei der Frühform der trockenen altersabhängigen Makuladegeneration wurde gezeigt, dass die Einnahme von antioxidativen Vitaminen und Lutein in hohen Dosierungen in Einzelfällen sinnvoll sein kann, um den Übergang in die feuchte Form hinauszuzögern.
Behandlung der altersabhängigen Makuladegeneration
Eine Heilung ist noch nicht zu erreichen. Jedoch gibt es Behandlungsverfahren, mit denen der Krankheitsverlauf aufgehalten oder zumindest verlangsamt werden kann und bei etwa 30 bis 40 Prozent der Patientinnen und Patienten auch eine deutliche Verbesserung der Sehschärfe erreicht werden kann.
Hierbei werden Medikamente in den Glaskörperraum des Auges eingespritzt (= intravitreale Injektion (IVOM)).
Intravitreale Injektion (IVOM) in den Glaskörper mit Lucentis®, Eylea® oder Avastin®
Bei der Suche nach der Ursache der Gefäßneubildung unter der Netzhaut fand sich als wesentlicher Faktor der Botenstoff VEGF („vascular endothelial growth factor“). Dieser Faktor wird überschießend gebildet und führt bei der feuchten AMD zum krankhaften Gefäßwachstum mit Schwellung der Netzhautmitte. Es wurden daher gezielt Hemmstoffe gegen diesen Wachstumsfaktor entwickelt (VEGF-Inhibitoren).
Die Medikamente Lucentis®, Eylea® und Avastin® enthalten diese Hemmstoffe und werden unter sterilen Bedingungen mit einer feinen Nadel in den Augapfel (Glaskörper) injiziert. Da diese Medikamente nur eine bestimmte Zeit wirken, sind in der Regel drei Injektionen in monatlichen Abständen erforderlich. Ziel ist eine Verbesserung oder zumindest eine Stabilisierung des Sehvermögens.
Anschließend werden regelmäßige augenärztliche Kontrolluntersuchungen in monatlichen Abständen empfohlen. Bei erneuter Verschlechterung sollte eine Wiederholungstherapie mit Lucentis®, Eylea® oder Avastin® erfolgen. Insgesamt sind ca. sieben bis acht Behandlungen im Jahr notwendig.
Glaskörperoperation Pars Plana Vitrektomie (PPV)
In bestimmten Situationen (starke Blutungen etc.) kann auch eine Glaskörperoperation (Vitrektomie) bei der AMD sinnvoll und notwendig sein.
Diabetisches Makulaödem (diabetische Makulaerkrankung)
Das diabetische Makulaödem (= zuckerbedingte Erkrankung der Makula; Makula = Stelle des schärfsten Sehens) ist eine Folge der Zuckerkrankheit (Diabetes mellitus). Diabetes mellitus kann zu verschiedenen Folgeerkrankungen führen und geht in zahlreichen Fällen mit einer Augenbeteiligung einher.
Eine häufige Komplikation ist die diabetische Retinopathie, eine Schädigung der Gefäßwände der Netzhautgefäße und der zusätzlichen Bildung von kleinen Gefäßausbuchtungen, sogenannten Mikroaneurysmen und dann auch neugebildeter Gefäße (= Neovaskularisationen). Tritt Flüssigkeit aus diesen aus, kann sich im Bereich der Makula eine Schwellung (Makulaödem) bilden – man spricht dann vom diabetischen Makulaödem. Dies führt dann zu schlechterem Sehen, verzerrtem Sehen ect.
Was bemerkt die Patientin bzw. der Patient?
Frühe Gefäßveränderungen verlaufen unbemerkt und werden nur durch regelmäßige augenärztliche Kontrollen entdeckt. Diese Netzhaut-Checks sind deshalb außerordentlich wichtig. Wenn die diabetischen Kapillarschädigungen auch das Sehzentrum erfassen, wird das Sehen merklich beeinträchtigt. Typische Hinweiszeichen sind:
- Leseschwierigkeiten bis hin zum Verlust der Lesefähigkeit
- verschwommenes, verzerrtes Sehen
Wie entsteht ein diabetisches Makulaödem?
Dem diabetischen Makulaödem liegen mehrere Faktoren zu Grunde. Ein schlecht eingestellter Blutzuckerwert (HBA-1c) ist einer der wichtigsten Faktoren, die zur Entstehung eines diabetischen Makulaödems führen. Außerdem kann ein gleichzeitig bestehender unbehandelter Bluthochdruck die Entstehung bzw. das Voranschreiten fördern.
Ein chronisch hoher Blutzuckerspiegel führt zu einer Schädigung der Blutgefäße in der Netzhaut und bewirkt einen Sauerstoffmangel. Diese Schädigung betrifft insbesondere auch die Blut-Retina-Schranke (eine teils durchlässige Barriere zwischen der Netzhaut und den netzhautversorgenden Blutgefäßen), indem diese flüssigkeitsdurchlässiger wird. Dadurch kommt es zum Durchtritt von Wasser und zu einer Ödembildung sowie zu Ablagerungen durch Eiweiße und Fette. Der Augenarzt kann diese Ansammlung von sogenannten Exsudaten bzw. die Schwellung und eine Verdickung der Netzhaut (Ödem) bei der Untersuchung feststellen.
Der Körper versucht diese „Notsituation“ zu kompensieren, indem er vermehrt Wachstumsfaktoren wie den VEGF (Vascular Endothelial Growth Factor) produziert, die eine Neubildung von Blutgefäßen (Neoavaskularisationen) vorantreiben. Die neu gebildeten Blutgefäße sind jedoch schadhaft und daher nicht voll funktionsfähig. Zudem verstärken die erhöhten VEGF-Spiegel die Durchlässigkeit der Blutgefäße noch weiter.
Wie wird ein diabetisches Makulaödem festgestellt und diagnostiziert?
Die Bestimmung der Sehkraft (sowohl in die Ferne als auch in der Nähe), gilt als erstes diagnostisches Verfahren auch im Falle des diabetischen Makulaödems. Weitere Untersuchungen sind der sogenannte Amslertest.
Weiterhin kann man durch Spiegelung des Augenhintergrundes (= Funduskopie) bei erweiterter Pupille die Veränderungen der Netzhaut im Makulabereich feststellen.
Ebenso zur Beurteilung und Diagnose eines Makulaödems eignet sich die optische Kohärenztomographie (OCT). Dabei wird die Netzhaut mittels eines Lasers im Querschnitt dargestellt. Sie gehört zu den sensibelsten bildgebenden Verfahren und erlaubt eine hochpräzise Darstellung kleinster Strukturen der Netzhaut. Zudem kann sie auch zur Kontrolle des Therapieverlaufs eingesetzt werden.
Eine weitere Möglichkeit, den Augenhintergrund zu untersuchen, bietet die Fluoreszenzangiographie (=Farbstoffuntersuchung). Dabei wird ein Farbstoff gespritzt, um die Durchblutung der Netzhaut zu beurteilen, die Ausdehnung des Makulaödems sowie die undichten Gefäßes darzustellen und an Hand dessen eine Entscheidung über die Behandlungsmethoden zu treffen.
Behandlungsmöglichkeiten/Therapieoptionen
Die häufigste Behandlungsmöglichkeit stellt die Einspritzung von Medikamenten in den Glaskörperraum (IVOM) dar. Die intravitreale Injektion (IVOM) in den Glaskörperraum (Augapfel), der sogenannten VEGF-Hemmer (Lucentis, Eylea, Avastin), bewirkt die Hemmung des Wachstumsfaktors VEGF, der die Bildung neuere Blutgefäße im Auge sowie die Gefäßdurchlässigkeit und damit Ödeme verursacht.
Eine weitere Therapiemöglichkeit ist die Einspritzung eines Kortisonpräparates (Triamcinolonacetonid) in den Glaskörper. Kortison wirkt anti-entzündlich und hemmt die Aussprossung neuer, schadhafter Gefäße. Die Therapie mit Kortison wird bislang “off label” durchgeführt, also ohne offizielle Zulassung. In Einzelfällen ist dies jedoch sinnvoll.
Eine Laserbehandlung (Laserkoagulation) kann bei bestimmtem Formen des diabetischen Makulödems, anstelle oder aber auch zusätzlich zur Injektionsbehandlung eingesetzt werden.
Glaskörperoperation Pars Plana Vitrektomie (PPV)
In bestimmten Situationen (Glaskörperblutung, Netzhautablösung, Proliferationen, vitreoretinale Traktionen etc.) ist eine Glaskörperoperation (Vitrektomie) der diabetischen Netzhauterkrankung unbedingt erforderlich, um eine weitere Verschlechterung zu vermeiden und das Sehvermögen zu erhalten.
Makulaerkrankungen nach Gefäßverschlüssen am Auge
Gefäßverschlüsse der Netzhautgefäße können zu einer starken Sehverschlechterung und teilweise zu Erblindung führen. Als Folge kann auch häufig ein Makualödem (Schwellung der Stelle des schärfsten Sehens) auftreten oder es kommt zur Neubildung von krankhaften Gefäßen (Neovaskularisationen).
Bei Gefäßverschlüssen (Thrombosen) kommt es zu einer Unterbrechung der Blutzirkulation. Das kann die Arterien (zum Herz zuführende Gefäße) betreffen, sowie die Venen (vom Herz abfließende Gefäße). In beiden Situationen kommt es zur einer Durchblutungsstörung des zu versorgenden Gewebes.
Ursachen für Gefäßverschlüsse am Auge
Ursächlich sind meist Herzerkrankungen, Bluthochdruck, Zuckererkrankung, aber auch Bluterkrankungen (Gerinnungsstörungen) oder entzündliche Gefäßerkrankungen. Beim Vorliegen eines Grünen Stars (Glaukom) ist das Risiko, einen Gefäßverschluss am Auge zu erleiden, ebenfalls stark erhöht.
Bei Arterienverschlüssen in der Netzhaut kommt es zu einer plötzlichen Sehverschlechterung. Die Prognose hängt von dem Ausmaß der Blutzirkulationsstörung und der Dauer des Geschehens ab. Wichtig ist eine Abklärung der Risikofaktoren und deren Behandlung.
Bei den Venenverschlüssen in der Netzhaut kommt es meist zusätzlich noch zu einem Flüssigkeitsaustritt aus den Gefäßen in das umliegende Gewebe und es bildet sich ein Makulaödem aus, welches häufig die Hauptursache für die Sehverschlechterung bei Venenverschlüssen ist. Auch hier müssen die Ursachen abgeklärt werden.
Behandlung der venösen Gefäßverschlüsse der Netzhaut
Wenn das Ödem genau im Zentrum liegt, kann es mit einer Medikamenteneinspritzung (IVOM) in das Auge behandelt werden. Die intravitreale Injektion (IVOM) in den Glaskörperraum (Augapfel), der sogenannten VEGF-Hemmer (Lucentis, Eylea, Avastin), bewirkt die Hemmung des Wachstumsfaktors VEGF, der die Bildung neuer Blutgefäße im Auge sowie die Gefäßdurchlässigkeit und damit Ödeme verursacht. Weiterhin wirksam ist die Behandlung mit dem langwirkenden Kortisonpräparat Ozurdex, welches ebenfalls das Makulaödem zurückdrängen und reduzieren kann.
In der Regel reicht eine Behandlung nicht aus, sondern es müssen mehrere Injektionen durchgeführt werden. Bei Therapieerfolg bemerkt die Patientin bzw. der Patient durch die Abnahme des Ödems eine Sehverbesserung.
Falls nur ein Venenast betroffen ist, kann eine Laserbehandlung ebenfalls helfen, das Makulaödem zu reduzieren. Wichtig sind regelmäßige Kontrollen bei einer Augenärztin bzw. einem Augenarzt, auch Jahre nach dem Ereignis, da es durch die Mangelversorgung des Gewebes zu Folgeerkrankungen, wie Augeninnendruckanstieg, Gefäßwucherungen oder auch zu Netzhautablösungen, kommen kann; hierbei muss dann rechtzeitig ebenfalls eine Laserkoagulation durchgeführt werden.
Der Graue Star (Linsentrübung = Katarakt) ist ein natürlicher Vorgang des Alterns, bei dem es zu einer zunehmenden Linsentrübung mit folgender schleichender Sehverschlechterung kommt.
Bei der Operation wird diese trübe Linse mit Ultraschallleistung (Phakoemulsifikation) abgesaugt. Die Hülle (Kapsel) und der Halteapparat der natürlichen Linse bleiben bestehen, um die Kunstlinse (intraokulare Linse = IOL oder HKL) genau an die Stelle der entfernten Linse einzusetzen. Über einen kleinen Schnitt (2 bis 3 mm) wird die Kunstlinse gefaltet ins Auge eingebracht, die Schnitte ohne Naht verschlossen.
Neben Standardlinsen, die alle einen ausreichenden UV-Schutz bieten, werden auch spezielle Linsen implantiert. Hierzu gehören die sogenannten „gelben Linsen“. Dies sind Blaulichtfilterlinsen, die besonders im blauen UV-Spektrum zusätzlich Strahlen abfiltern.
Weiterhin gibt es unterschiedliche Speziallinsen. Bei einer hohen Hornhautverkrümmung (Astigmatismus), die bei der Augen-Operation nahezu unbeeinflusst bleibt, können zum Ausgleich torische Linsen implantiert werden, die die Hornhautverkrümmung reduzieren. Weiterhin ist es möglich, mit verschiedenen Speziallinsen (Iris Clip, sklerafixierte Linsen) und Techniken bei Patientinnen und Patienten ohne eigene und ohne Kunstlinse eine Versorgung mit einer Kunstlinse zu erreichen.
Nach der Implantation einer Kunstlinse ändert sich meist die Brechkraft des operierten Auges, sodass nach Abheilung des Auges in der Regel neue Brillengläser verschrieben werden müssen. Vor der Operation wird besprochen, wie stark die Stärke der verbleibenden Brille sein soll.
Der Grüne Star (Glaukom) ist eine Augenerkrankung, die über viele Jahre verläuft, von den Patientinnen und Patienten lange nicht bemerkt wird und unbehandelt zur Erblindung führen kann. Der Grüne Star kommt im höheren Lebensalter (ab dem 40. Lebensjahr) gehäuft vor.
Offenwinkelglaukom
Die häufigste Form der Erkrankung, das primäre Offenwinkelglaukom (POWG), betrifft normalerweise beide Augen, verursacht anfänglich aber keine Beschwerden und verursacht keine Frühsymptome. Später bemerken Betroffene, die nicht behandelt wurden, eine ausgeprägte Einschränkung des Gesichtsfeldes oder gar den Verlust des zentralen Sehens in dem stärker betroffenen Auge.
Eine Glaukomerkrankung führt zwar nur selten zur Erblindung, je später aber ein Glaukom diagnostiziert wird, desto höher ist das Erblindungsrisiko. Deshalb empfiehlt es sich, spezielle Glaukomvorsorgeuntersuchungen zur Früherkennung eines möglichen Glaukoms wahrzunehmen.
Die Deutsche Ophthalmologischen Gesellschaft (DOG) empfiehlt Personen ab dem 40. Lebensjahr, die nicht an Glaukom erkrankt sind, die Glaukomvorsorgeuntersuchungen alle 3 Jahre wiederholen zu lassen. Für Personen über 65 Jahre sollte die Glaukomvorsorge sogar alle ein bis zwei Jahre durchgeführt werden.
Engwinkelglaukom
Die seltenere Form des Glaukoms ist das Engwinkelglaukom. Es kann zum häufig sehr schmerzhaften Glaukomanfall kommen, bei dem unbehandelt innerhalb kurzer Zeit eine akute Erblindung droht.
Ein Glaukomanfall kann bei Menschen mit einem engen Kammerwinkel bei Erweiterung der Pupille im Dunkeln oder z. B. durch Medikamente bei gleichzeitig flacher vorderer Augenkammer auftreten. Die Regenbogenhaut versperrt den Kammerwinkel, das Kammerwasser kann nicht abfließen, der Augendruck steigt an.
Bei solch einem Glaukomanfall bekommt der Betroffene starke Kopfschmerzen mit teilweise Übelkeit und Erbrechen. Das Auge rötet sich sehr stark und es kommt zu einer Sehverminderung mit Sehen von Regenbogenfarben und Farbkreisen. Häufig werden die Symptome mit einer beginnenden Grippe oder akuten Baucherkrankungen verwechselt.
Die häufigsten Risikofaktoren für die Entstehung eines Engwinkelglaukoms sind:
- Weitsichtigkeit (Hyperopie)
- Grauer Star (Katarakt)
- das Vorliegen eines engen vorderen Augenabschnittes (Kammerwinkels)
Behandlung der Glaukomerkrankung
In über 95 Prozent der Fälle ist eine Behandlung mit augendrucksenkenden Tropfen ausreichend. In seltenen Fällen ist auch eine augendrucksenkende Operation notwendig.
Tages- und Nachtdruckprofil
Vor Beginn einer Therapie und im Verlauf zur Überprüfung des Therapieerfolges ist für Glaukompatientinnen und- patienten oft ein sogenanntes stationäres Tagesdruckprofil sinnvoll. Dabei wird der Augeninnendruck mehrfach täglich und auch nachts gemessen. Parallel dazu kann eine 24-Stunden-Blutdruckmessung erfolgen. Auffällige tageszeitliche Schwankungen des Augeninnendruckes können zu einem Fortschreiten des Glaukomschadens führen.
Neben der Erfassung solcher starker Tagesdruckschwankungen können im Rahmen eines stationären Tagesdruckprofils auch kritische Zeiträume in der Nacht und am frühen Morgen erfasst werden. Wichtig ist, dass auffällige Schwankungen des Augeninnendruckes nur durch mehrmaliges Messen des Augeninnendruckes zu unterschiedlichen Tageszeiten nachgewiesen werden können.
Operative Behandlung des Glaukoms (Operationen und Laserverfahren)
Folgende Verfahren stehen zur Verfügung:
- Trabekulektomie (TE): An der Lederhaut (Sklera) Schaffung einer Abflussfistel (Sickerkissen) aus der Augenvorderkammer unter die Bindehaut. Diese Operation wird meist in Allgemeinanästhesie (Vollnarkose) durchgeführt. Die Trabekulektomie erfordert eine aufwendige postoperative Nachsorge. Um eine Vernarbung des Sickerkissens zu vermeiden, werden oft Substanzen verwendet, die die Narbenbildung verhindern (Mitomycin, 5-FU).
- Kanaloplastik: Verfahren, bei dem mit einer speziellen Sonde der Schlemm´sche Kanal (durch den das Augenwasser abfließt) ringförmig aufgedehnt wird und ein Faden durch den Kanal gelegt wird, welcher dauerhaft verbleibt und den Kanal offenhält. Es entsteht kein Sickerkissen und die postoperative Nachsorge nach der Kanaloplastik ist nicht so aufwändig wie bei der Trabekulektomie.
- Zyklokoagulation: Verödung des Kammerwasser produzierenden Ziliarkörpers durch Laser- oder Kältesonde zur Senkung der Augenwasser(Kammerwasser)-produktion und gleichzeitig Ausbildung von Narben, durch die das Kammerwasser abfließen kann. Dieser Eingriff kann in lokaler Betäubung durchgeführt werden.
- Laser-Iridotomie oder chirurgische Iridektomie: Eröffnung der Regenbogenhaut bei einer Engwinkelsituation, wodurch ein Druckausgleich zwischen Vorder- und Hinterkammer geschaffen wird, um damit den Abfluss des Augenwassers auch bei weiter Pupille zu gewährleisten und das Risiko eines Glaukomanfalls zur senken. Dieses Verfahren wird beim Engwinkelglaukom eingesetzt.
- Zusätzlich kann der Augeninnendruck nach Durchführung einer Katarakt-Operation (Grauer-Star-Operation) sinken. Durch Entfernung der oft voluminösen und die Iris nach vorne drückenden Linse, kommt es zu einer Vertiefung der Vorderkammer und Aufweitung des Kammerwinkels.
Eine Hornhauttransplantation (Hornhautübertragung, Keratoplastik (KPL)) ist bei Erkrankungen der Hornhaut, z. B. Keratokonus (starke Verdünnung der Hornhaut im Zentrum im fortgeschrittenen Stadium), Hornhautnarben aufgrund von Hornhautgeschwüren, Infektionskrankheiten oder angeborenen Hornhautveränderungen indiziert.
Immer dann, wenn die eigene Hornhaut nicht mehr klar und durchsichtig ist, kann mit Hilfe einer Hornhauttransplantation das getrübte Gewebe durch ein klares Transplantat ersetzt werden, was dann wieder ein besseres Sehen ermöglicht. Dafür wird die eigene Hornhaut durch eine Spenderhornhaut voll oder teilweise ersetzt. Meist erfolgt dies als durchgreifende perforierende Keratoplastik. Bei der lamellierenden Keratoplastik wird nur eine Lamelle ersetzt.
Man unterscheidet die vordere lamelläre KPL, bei der die innere Hornhautschicht bestehen bleibt, von der hinteren lamellären KPL, bei der vordere Anteile bestehen bleiben. Die klassischen Indikationen sind bei der vorderen lamellären KPL der Keratokonus, bei der hinteren lamellären KPL meist angeborene Hornhautnarben und Trübungen. Die häufiger durchgeführte perforierende Keratoplastik ersetzt durchgreifend die gesamte Hornhaut. Die Nachsorge (Augentropfen über 1 Jahr, häufige Kontrollen) ist sehr wichtig, um ein Abstoßungsrisiko (Immunreaktion) zu minimieren.
Ebenfalls ist es möglich, bei bestimmten Erkrankungen mit hohem Risiko für eine Immunreaktion das Abstoßungsrisiko durch eine sogenannte HLA-Typisierung der Hornhäute zu verringern. Dabei werden „menschliche Leukozytenantigene“ (HLA–Antigene) der Empfängerin bzw. des Empfängers im Blut bestimmt und mit der Spenderin bzw. dem Spender abgestimmt. Je mehr Antigene übereinstimmen, desto geringer ist das Abstoßungsrisiko.
Die Hornhautübertragung ist eine Operation, die in der Regel in Vollnarkose durchgeführt wird, und kann, falls notwendig, durchaus mit anderen Operationen am Auge, z. B. eine Kataraktoperation (Grauer Star) oder eine Glaskörperoperation (Vitrektomie), kombiniert werden.
Es gibt viele erworbene oder angeborene Lidfehlstellungen, die durch eine Operation behoben werden können. Dazu zählen das Entropium, wo sich aufgrund altersbedingter Gewebserschlaffung und übermäßigem Muskelzug das Augenlid nach innen einrollt, und durch scheuernde Wimpern Schmerzen bereitet, sowie das Ektropium, wo das Lid sich nach außen rollt und es zu einem tränenden Auge mit folgender Austrocknung führt.
Eine Ptosis (Hängeoberlid) kann durch eine Operation gehoben werden. Ebenfalls führt unsere Augenklinik in Berlin Wilmersdorf Operationen der Schlupflider (Dermatochalasis), sowie Operationen bei entzündlichen Lidrandveränderungen (Hagel und Gerstenkörner) und Abtragungen von Tumoren durch.
Operationen der Tränenwege
Probleme in den ableitenden Tränenwegen (Verengung, Verschluss, Steine, Tumore) äußern sich häufig mit Tränenträufeln und nassem Auge. Operativ können die Tränenwege geweitet oder geöffnet werden. Dies geschieht durch Einlegen eines Silikonschlauches (Endognost), der den Kanal weitet oder durch Schaffen eines Knochenfensters, wo die Tränen direkt in den Nasenrachenraum abfließen können (TOTI-Operation).
Die Orthoptik (Sehschule) ist ein Fachbereich der Augenheilkunde, welcher sich der Diagnose und Behandlung von Kindern und Erwachsenen mit Augenfehlstellungen, Augenbewegungsstörungen sowie Sehschwächen beschäftigt.
In der Orthoptiksprechstunde werden Patientinnen und Patienten mit den folgenden Erkrankungen behandelt:
- Schielerkrankungen (Strabismus)
- Sehschwächen (Amblyopie)
- Augenzittern (Nystagmus)
- Augenbewegungsstörungen (Paresen)
- Pupillendifferenzen (Anisokorien)
Die Spezialgebiete der Orthoptik umfassen die Untersuchung und Behandlung von Patientinnen und Patienten mit Sehstörungen bei Systemerkrankungen oder nach erworbenen Hirnschädigungen (Trauma, Schlaganfall etc.). Auch Patientinnen und Patienten mit sogenannter endokriner Orbitopathie (Augenveränderungen aufgrund von Schilddrüsenerkrankungen) bedürfen häufig der orthoptischen Untersuchung.
Die Neuroophthalmologie befasst sich mit Störungen, die die Verbindungen zwischen Gehirn und Auge betreffen. Diese Störungen können das Sehen selbst betreffen, wenn beispielsweise der Sehnerv entzündet ist, schlecht durchblutet oder von einem in der Regel gutartigen Tumor bedrängt wird.
Es handelt sich jedoch auch um Krankheiten, die die Steuerung der Augen betreffen. So sendet das Gehirn immerzu Befehle aus, wohin wir schauen wollen oder sollen, es steuert, ob die Lider geschlossen oder geöffnet sind und es regelt die Größe und Reaktionsfähigkeit der Pupille. Auch diese Funktionen können aufgrund unterschiedlicher Ursachen beeinträchtigt sein, am häufigsten wiederum durch Entzündungen und Durchblutungsstörungen.
Um solche neuroophthalmologischen Krankheiten erkennen zu können, reicht es oftmals nicht aus, sich die Augen lediglich anzuschauen, sondern es sind weitergehende Untersuchungen notwendig. So wird z. B. das Feld des Sehens geprüft, das Farbsehen getestet, oder es werden sog. elektrophysiologische Untersuchungen durchgeführt, mit denen man die Netzhaut- und Sehnervströme messen kann. Elektrophysiologische Untersuchungen sind z. B. das Elektroretinogramm (ERG) oder das Visuell Evozierte Potential (VEP).
Erbliche Netzhauterkrankungen betreffen entweder vorwiegend die äußere Netzhaut, was zu Dämmerungssehproblemen und zum sog. Tunnelblick führt, oder vorwiegend die zentrale Netzhaut, was vor allem eine Verminderung der Sehschärfe, aber auch z. B. des Farbensehens bedingt.
Wichtigste Vertreterin der äußeren erblichen Netzhauterkrankungen ist die Retinitis pigmentosa (RP), die man auch als Stäbchen-Zapfen-Dystrophie bezeichnen kann, was darauf hindeutet, welche Zellen der Netzhaut geschädigt sind.
Zu den zentralen erblichen Netzhauterkrankungen zählen die Makuladystrophien, die Zapfen- und die Zapfen-Stäbchendystrophien. Eine relativ häufige Makuladystrophie ist der Morbus Stargardt. Die altersabhängige Makuladegeneration (AMD) wird zwar ebenfalls durch genetische Veränderungen beeinflusst, jedoch spielen bei ihr auch andere Faktoren eine Rolle, sodass die AMD nicht zu den erblichen Netzhauterkrankungen gerechnet wird.
Kennzeichnend für alle erblichen Netzhauterkrankungen ist, dass sie zum einen selten sind (in Deutschland gibt es ca. 30. 000 Patientinnen und Patienten), zum anderen, dass sie in aller Regel leider noch nicht therapiert werden können. Zwar entwickelt sich die Forschung in diesem Bereich sehr schnell weiter, jedoch sind vielversprechende Verfahren wie die Gentherapie, Wachstumsfaktoren oder Stammzellen noch nicht so weit, dass sie in der klinischen Versorgung eingesetzt werden können.
Dennoch ist eine exakte Diagnose sehr wichtig, auch, um sich auf diese möglicherweise in den nächsten Jahren verfügbaren Therapieverfahren vorbereiten zu können. Für die exakte Diagnostik kommen eine Vielzahl von Untersuchungsmöglichkeiten zum Einsatz, wobei elektrophysiologische Untersuchungen (z. B. das Elektroretinogramm (ERG) und das multifokale Elektroretinogramm (mfERG)) sowie molekulargenetische Untersuchungen eine wichtige Rolle spielen.
Amnionmembrantransplantation
Eine andere Form der Hornhautdeckung kann mit Hilfe von einer Amnionmembrantransplantation durchgeführt werden. Amnionmembranen werden aus Eihäuten (Amnion) präpariert und als hauchdünne Schichten auf nicht heilende Oberflächendefekte der Hornhaut (z. B. Hornhautgeschwüre oder Verletzungen anderer Art) genäht. Innerhalb von vier Wochen löst sich die Amnionmembran wieder auf.
In dieser Zeit schafft es die Hornhaut meist, sich selbst unter dem Schutz wieder zu regenerieren. Auch in Vorbereitung einer Hornhauttransplantation (Keratoplastik), kann vorübergehend eine Amnionmembran auf Defekte genäht werden, um bessere Bedingungen für eine Transplantation herzustellen.
Pterygium (Flügelfell), Bindehauttransplantate
Bindehauttransplantate können zur Deckung der Lederhaut (Sklera) verwendet werden. Das Flügelfell (Pterygium) wächst als Bindehautduplikatur im Lidspaltenbereich auf die Hornhaut in Richtung Zentrum der Hornhaut und kann das Sehen beeinträchtigen oder zu Entzündungen am Auge führen. Als Ursache wird UV-Licht diskutiert, sodass es häufiger Menschen aus sonnenreichen Gebieten trifft. Eine chirurgische Entfernung ist dann indiziert, wenn das Flügelfell rasch ins Zentrum wächst und so eine Sehverschlechterung und eine Zunahme der Hornhautkrümmung bewirkt. Die Operation besteht aus einem Abtragen des Flügelfells mit einer Deckung des Defektes mit Bindhaut.
Sprechstunden & Terminvereinbarung
Station
Regina Kratz
Stationsleitung Station 10
Tel. 030 8272 – 2648
Ambulanz
Angela Schmidt
Tel. 030 8272 – 2346
Sehschule und Orthoptik
freitags vormittags
Bettina Kanstinger
Tel. 030 8272 – 2425
E-Mail
Studienkoordinatorin
Anna Janzen
Tel. 030 8272 – 29875
(Aktuelle Studien finden Sie im unten stehenden Download-Bereich der Abteilung für Augenheilkunde.)
Sprechstunden
GKV-Versicherte benötigen einen augenärztlichen Einweisungs- bzw. Überweisungsschein zur Untersuchung oder Behandlung, der unbedingt erforderlich ist.
Es folgen nach Terminvereinbarung ambulante Behandlungen in den folgenden Bereichen:
- Makula
- Netzhaut
- Glaukom
- Hornhaut
- Lider
nach Vereinbarung
Prof. Dr. med. Joachim Wachtlin
Dienstag und Donnerstag nach Vereinbarung
Donnerstag 09.00 – 12.00 Uhr nach Vereinbarung
Termine nach Vereinbarung, Freitag 09.00 – 14.00 Uhr
Termine nach Vereinbarung
Themen:
Spritzentherapie bei
- altersbedingter Makuladegeneration (AMD)
- Gefäßverschlüssen der Netzhaut
- diabetischen Augenerkrankungen
Termine nach Vereinbarung
Termine nach Vereinbarung
Termine nach Vereinbarung
Termine nach Vereinbarung
Termine nach Vereinbarung
Weitere Informationen und Dokumente finden Sie in unserem Download-Bereich.

