Neurochirurgie


Sekretariat
Sylvia Kerwitz
Tel. +4930 8272 2580
Marion Koschany
Tel. +4930 8272 2592
Fax +4930 8272 292580
E-Mail
neurochirurgie@sankt-gertrauden.de
Als eine der größten Abteilungen für Neurochirurgie in Berlin arbeiten wir mit einem umfangreichen Angebot an Diagnose- und Therapieverfahren. Eine enge interdisziplinäre Zusammenarbeit mit anderen Fachabteilungen und externen Kooperationspartnerinnen und -partnern ermöglicht eine umfassende medizinische, therapeutische und pflegerische Versorgung.
Unsere Hauptschwerpunkte sind die Hirntumorchirurgie und Eingriffe an der Wirbelsäule. In unserem Wirbelsäulen-Schwerpunkt werden unsere Patientinnen und Patienten von Wirbelsäulenspezialisten behandelt, die durch die Deutsche Wirbelsäulengesellschaft (DWG) zertifiziert sind.
Die Hirntumorchirurgie ist Teil unseres neuroonkologischen Schwerpunktes. Die neuroonkologische Behandlung erfolgt durch ein interdisziplinäres Team mit modernsten Therapieverfahren unter Einsatz minimalinvasiver und endoskopischer Techniken und auf dem Stand aktueller wissenschaftlicher Empfehlungen.
Einen überregional anerkannten Schwerpunkt unserer Neurochirurgie stellen Operationen an der Schädelbasis inklusive der Augenhöhle und der Hypophyse dar (u.a. Akustikusneurinom-Operationen, Dekompressions-Operationen bei Trigeminusneuralgie (Janetta-OP) und Fazialisspasmen).
Weitere Arbeitsfelder sind die vaskuläre Neurochirurgie, komplexe spinale Eingriffe, Eingriffe an peripheren Nerven sowie die Kinderneurochirurgie, außerdem die Betreuung von Patientinnen und Patienten mit Neurofibromatose.
Als neurochirurgische Abteilung eines Lehrkrankenhauses der Universitätsmedizin Charité erfüllen wir nicht nur einen wichtigen Auftrag bei der Lehre, sondern tragen auch durch Unterstützung medizinischer Studien zu einer zukunftsorientierten bestmöglichen Diagnostik, Behandlung und Rehabilitation bei.
U N S E R T E A M

Dr. med.
Martin Merkle
Leitender Oberarzt

Dr. med.
Christoph Nagel
Oberarzt

Dr. med.
Shareef Hajjaj
Oberarzt

Dr. med.
Mario Mühmer
Oberarzt
Die Ausstattung
Moderne Techniken unterstützen das Team der Neurochirurgie dabei, auch schwierig gelegene Tumore sicher und vollständig zu entfernen. Es werden für alle Eingriffe fortschrittliche Behandlungstechniken einschließlich des hochmodernen Hybrid-OPs genutzt. Außerdem kommen schonende minimalinvasive Verfahren zum Einsatz.
Wir verfügen über ein modern ausgestattetes Zentrum für stationäre und ambulante Operationen, in dem operative Eingriffe sowohl in Vollnarkose als auch in Lokalanästhesie durchgeführt werden. Die Beratung unserer Patientinnen und Patienten erfolgt fachärztlich in der neurochirurgischen Ambulanz. Dort werden notwendige klinische Untersuchungen sowie entsprechende Vorbereitungen für die geplanten Operationen durchgeführt.
- Mikrochirurgie
- Neuronavigation
- intraoperatives neurophysiologisches Monitoring (IONM)
- intraoperative Bildgebung
- intraoperative Fluorezenzverfahren
- Endoskopie für
– Bandscheiben-Operationen
– Prozesse im Hirnwassersystem
– Nervenoperationen
- minimalinvasive Therapieverfahren
- Hybrid-OP für Operationen an Hirngefäßen und komplexen Wirbelsäuleneingriffen
Das Leistungsspektrum
In unserer Neurochirurgie behandeln wir Erkrankungen des Gehirns, des Schädels, der Wirbelsäule, des Rückenmarks und der Nerven. Durch eine neurochirurgische Operation können wir bei vielen Erkrankungen helfen, die durch andere Behandlungsmethoden nicht geheilt oder nicht ausreichend gebessert werden können.
Die neurochirurgische Abteilung in Berlin-Wilmersdorf verfügt über eine weit anerkannte Expertise für funktionserhaltende komplexe neurochirurgische Eingriffe und bietet verschiedene Spezialsprechstunden an. Die Notfallversorgung ist 24 Stunden an sieben Tagen in der Woche gewährleistet.
Einen besonderen Schwerpunkt stellen Operationen an der Schädelbasis und Augenhöhle, der Hypophyse und Eingriffe an peripheren Nerven dar. Weitere wichtige Schwerpunkte sind die Hirntumorchirurgie, komplexe Wirbelsäulenchirurgie und spinale Eingriffe sowie die vaskuläre Neurochirurgie und Kinderneurochirurgie.
Ein Großteil unserer ambulant durchgeführten Eingriffe besteht in der Schmerzbehandlung bei degenerativ bedingten Rückenschmerzen.
Übersicht über die Behandlungsschwerpunkte unserer Neurochirurgie:
Bei zwei Drittel der Bevölkerung können degenerative Bandscheibenveränderungen bildgebend nachgewiesen werden. Diese Veränderungen führen nicht zwingend zu klinischen Beschwerden, können solche jedoch verursachen. Bandscheibenveränderungen sind sehr häufig mit anderen degenerativen Erscheinungen vergesellschaftet.
 Pathogenese
Pathogenese
Der Alterungsprozess der Bandscheibe beginnt bereits in sehr frühen Jahren, da im Bandscheibengewebe selbst keine Reparaturvorgänge stattfinden. Es entstehen mit fortschreitendem Alter und durch stärkere Belastung Risse im Faserring, wodurch die osmotische Integrität des Bandscheibengewebes gestört ist.
Durch Abnahme des Wassergehalts trocknet das Bandscheibengewebe aus und wird weniger belastbar. Das Punctummaximum der degenerativen Veränderungen liegt im Bereich der unteren Halswirbelsäule (C5– C7); zum einen wegen der durch das hohe Kopfgewicht bedingten höheren Druckbelastungen pro Quadratzentimeter, zum anderen wegen der von kranialnach kaudal zunehmenden Bewegungsexklusionen mit der daraus resultierenden höheren Abnützung der Bandscheiben.
 Akute Banscheibenvorfälle
Akute Banscheibenvorfälle
Akute Bandscheibenvorfälle in der HWS entstehen auf 2 verschiedenen Wegen:
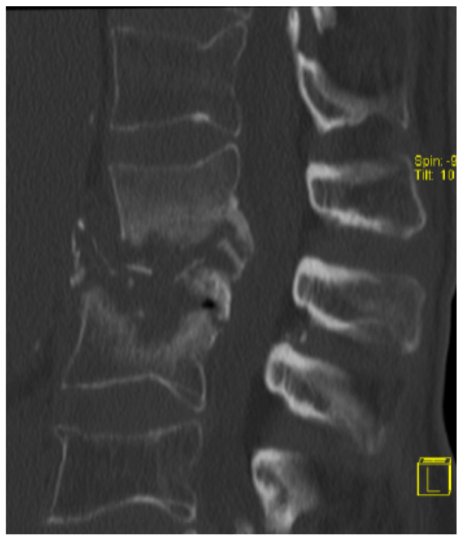
1. Rissbildungen am Faserring können Teile des Gallertkerns zu einem weichen medialen oder medio-lateralen Bandscheibenvorfall führen.
2. Horizontale Rissbildungen können Teile des Gallertkerns nach lateral gelangen, sodass es zu einer Protrusion in das Neuroforamen kommen kann mit einem weichen intraforaminalem Bandscheibenvorfall.
Chronisch degenerativer Verlauf
Bei chronischem Verlauf kommt es durch Wasserverlust der Bandscheibe zur segmentalen Höhenminderung des Zwischenwirbelraumes, die zur Unkarthrose mit konsekutiver Neuroforameneinengung führen kann. Die dadurch bedingte Gefügelockerung des Bewegungssegments führt reaktiv zur spondylotischen Randzackenausziehungen im Bereich der Grund- und Deckplatten der angrenzenden Wirbelkörper, die „Osteophyten“ genannt werden. Sie führen dorsal zur Einengung des Spinalkanals, was konsekutiv zur Bedrängung von Nervalenstruckturen führen kann.
Zudem bedingt die Mikroinstabilität eine Überbeanspruchung und somit Hypertrophie der kleinen Wirbelgelenke und der dorsalen Bandstrukturen, was eine Wirbelkanaleinengung von dorsal vorantreibt.
Klinische Symptomatik
Die Patienten klagen über Nacken-Schulterschmerzen mit oder ohne Ausstrahlung in den Hinterkopf (Zervikozephalgien), die bei bestimmten Bewegungen und Stellungen der HWS ausgelöst oder verschlimmert werden können. Durch die Steifhaltung des Halses (z. B. hochgezogene Schultern) nimmt die Verspannung der Schulter-Nacken-Muskulatur mit tastbaren Myogelosen zu. Es kommt zur eingeschränkten HWS- Beweglichkeit.
Durch die Kompression der Nervenwurzeln kommt es zu ausstrahlenden Schmerzen in den Arm, die durch bestimmte HWS-Bewegungen (z. B. Extension) exazerbiert und durch Ruhigstellung gelindert werden. Am häufigsten sind die Brachialgien in C6 und C7 mit segmentalen neurologischen Ausfällen (parästhetischen Missempfindungen, Reflexausfällen, Sensibilitätsstörungen und schließlich zu Lähmungserscheinungen).
Therapie
Nach Versagen der konservativen Therapie, kommen operative Methoden in Frage.
Ziel der operativen Therapie ist es, die nervalen Struckturen zu dekomprimieren, wodurch eine fortschreitende Nervenschädigung verhindert wird und die Möglichkeit der Regeneration und Rückbildung der Beschwerdesymptomatik gewährleistet wird.
OPERATION BEI BEIBANDSCHEIBENVORFÄLLEN AN DER HALSWIRBELSÄULE
Anteriore zervikale Diskektomie (ACD) mit Fusion (ACDF) und/oder Instrumentation (ACDI)
Dieses Verfahren wurde 1950 er Jahren von Cloward entwickelt und von Smith und Robinson modifiziert. Heute ist es Standardverfahren, das zur operativen Versorgung von zervikalen Bandscheibenvorfällen und zur Versorgung der HWS- Traumen eingesetzt wird.
Günstig für diese Operationsmethoden sind große mediane sowohl weiche als auch knöcherne Bandscheibenvorfälle. Bei operativer Versorgung mehrerer Segmente wird meistens eine ventrale Intrumenation mittels Platte empfohlen.
OP- Methode:
Dieses Verfahren wird in Vollnarkose und Rückenlagerung durchgeführt. Es wird ein kleiner zervikaler Hautschnitt gemacht, es erfolgt die Präparation durch die Weichteile des Halses, bis die vordere Zirkumferenz der HWS erreicht wird. Nach mikrochirugischer Resektion der Bandscheibe und des hinteren Längsbandes, erfolgt die Freilegung des Neuroforamens und die Abtragung des Osteophyten.
Die gängigste Methode ist die Fusion mit „Cages“. Diese bestehen aus Titan oder Kunststoff (Polyetheretherketon „PEEK“). Sie habenden einen tragenden Rahmen und ein zentrales Loch, durch das der Knochen zur Fusion einwachsen kann.
-
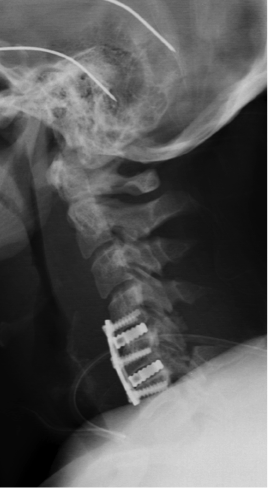
- Postoperative Röntgenaufnahmen einer Fusion der Halswirbelsäule mit Cages und Platte über 2 Segmente
-
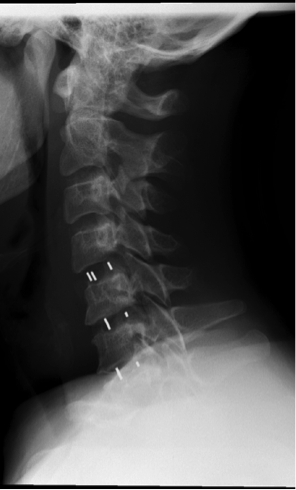
- Postoperative Röntgenaufnahmen einer Fusion der Halswirbelsäule mit Cages über 3 Segmente
Als Alternative bieten sich „ Platzhalter“ aus Knochenzement oder autologischem Knochen aus dem Beckenkamm.
Anterior Cervical Discectomyand Fusion with Instrumentation“ (ACDFI)
Die weitere Entwicklung der ACDFI ist die Ergänzung mittels Instrumentation, wobei eine ventrale Platte zwischen angrenzenden Wirbelkörper eingebracht wird. Dieses Verfahren ist bei traumatischer instabilität indiziert. Bei mehr als 2 operierten Segmenten wird zusätzlich eine ventrale Verplattung empfohlen.
Bandscheibenprothesen (Arthroplastie)
Funktionelle Bandscheibenprothesen werden entwickelt, um die Beweglichkeit der HWS zu erhalten und eine Anschlusssegmentdegeneration, die durch Mehrbelastung der angrenzenden Bewegungssegmente nach Fusionsoperation, zu verhindern.
Einer der bekanntesten und gängigsten Bandscheibenprothesen ist die „ Bryan- Disc- Prothese“. Mono- und bisegmentale weiche Bandscheibenvorfälle sind die Hauptindikationen für die Arthroplastie.
Dorsale Verfahren
Dorsale zervikale Mikroforaminotomie nach Frykholm
1951 wurde dieses operative Verfahren von Fyrkholm beschrieben. Dieses Verfahren ist gewebeschonend und relativ risikoarm. Sie wird auch „Non. Fusion- Technik“ genannt.
Geeignet für diese Operationsmethode sind weiche Bandscheibensequester, die nach lateral bzw. präforaminär liegen sowie Neuroforamenstenosen, die einseitige radikuläre Beschwerdesymptomatik verursachen. Der Zugang erfolgt von dorsal, wobei der Patient sitzend oder auf dem Bauch gelagert wird.
Bandscheibenvorfälle der Lendenwirbelsäule
Die menschliche Wirbelsäule besteht u.a. 24 freien Wirbeln die aus den Wirbelkörpern sowie den Wirbelbögen bestehen, die zusammen den sogenannten Wirbelkanal bilden. In diesem liegen das Rückenmark und die davon abgehenden Nervenfasern.
Die Lendenwirbelsäule besteht aus 5 Lendenwirbeln. Zwischen den einzelnen Wirbelkörpern liegen die Bandscheiben die als Stoßdämpfer dienen und die Beweglichkeit der Wirbelsäule gewährleisten. Diese bestehen aus einem Faserring und einem gallertartigen Kern.
Im Laufe des Lebens kann es zu Einrissen im Faserring kommen wodurch Teile der Bandscheibe in den Wirbelkanal verlagert werden können (sogenannter Bandscheibenvorfall oder Bandscheibenvorwölbung) und so Druck auf das Rückenmark u.o. die Nervenfasern ausüben können.
Durch den Druck auf die Nervenwurzel kann es zu Schmerzen entlang des Ausbreitungsgebiets der Nerven kommen. Durch ständigen Druck durch den Bandscheibenvorfall auf die Nerven kann es zu neurologischen Ausfallerscheinungen im Sinne von Lähmungen und Störungen der Sensibilität kommen.
Bandscheibenvorfälle können durch konservative, also nicht-operative und operative Therapie behandelt werden. Zu den konservativen Behandlungsmethoden gehören unter anderem medikamentöse Behandlung sowie krankengymnastische Übungsbehandlungen, Wärmeanwendungen, Massagetherapie usw.
Erst wenn die konservative Therapie nicht zu längerfristiger, ausreichender Besserung der Beschwerden führt oder bereits neurologische Ausfallserscheinungen wie Lähmungen bestehen, wird eine operative Therapie empfohlen. Beim plötzlichen Auftreten von Lähmungserscheinungen oder der Lähmung von Harnblase u.o. des Mastdarms sowie Taubheitsgefühlen des Genitalbereichs sollte eine operative Therapie von Bandscheibenvorfällen äußerst dringlich durchgeführt werden.
Die operative Therapie von Bandscheibenvorfällen der Lendenwirbelsäule wird in Vollnarkose durchgeführt. Alle Eingriffe erfolgen minimalinvasiv und mikrochirurgisch (unter dem Operationsmikroskop) mit Mikroinstrumenten. Ein Eingriff dauert durchschnittlich 90 Minuten.
Der Hautschnitt hat eine Länge von ca. 3 cm. Die Muskulatur wird in derselben Länge von den Wirbeln abgelöst. Dann wird ein kleiner Teil der Wirbelbögen durch die Knochenstanze oder –fräse entfernt bis eine Art Fenster entsteht durch das man Einblick in den Wirbelkanal bekommt.
Nun wird der Teil der Bandscheibe der in den Wirbelkanal gerutscht ist und Druck auf die Nervenwurzel ausübt entfernt. Am Tag nach der Operation dürfen die Patienten bereits aufstehen. Der stationäre Aufenthalt beträgt im Schnitt 1 Woche.
Die lumbale Spinalkanalstenose (Wirbelkanalverengung)
Die menschliche Wirbelsäule besteht u.a. 24 freien Wirbeln die aus den Wirbelkörpern sowie den Wirbelbögen bestehen, die zusammen den sogenannten Wirbelkanal bilden. In diesem liegen das Rückenmark und die davon abgehenden Nervenfasern. Die Lendenwirbelsäule besteht aus 5 Lendenwirbeln.
Durch Abnutzungserscheinungen an Wirbelgelenken, Bändern und Bandscheiben kommt es im Laufe des Lebens zu einer Einengung des Wirbelkanals. Dadurch kommt es zu Druck auf Rückenmark und Nervenwurzeln und in der Folge können belastungsabhängigen Rückenschmerzen die in die Beine ausstrahlen entstehen.
Das klassische Symptom der Spinalkanalstenose ist eine Verkürzung der Gehstrecke mit Besserung der Beschwerden durch Vornüberbeugen oder Hinsetzen. Im weiteren Verlauf können neurologische Ausfallerscheinungen wie Lähmungen und Störungen der Sensibilität bis hin zu Lähmung von Harnblase u.o. Mastdarm sowie Taubheitsgefühlen im Genitalbereich auftreten.
Die Einengung des Spinalkanals wird in die absolute Spinalkanalstenose (Weite des Spinalkanals < 12mm) und relative Spinalkanalstenose (Weite des Spinalkanals < 10 mm) eingeteilt.
 Die relative Spinalkanalstenose wird im Allgemeinen mit konservativer Therapie, also nicht-operativer Therapie (wie z.B. medikamentöse Behandlung, Krankengymnastik, Massagetherapie usw.), behandelt.
Die relative Spinalkanalstenose wird im Allgemeinen mit konservativer Therapie, also nicht-operativer Therapie (wie z.B. medikamentöse Behandlung, Krankengymnastik, Massagetherapie usw.), behandelt.
Bestehen jedoch bereits neurologische Ausfallerscheinungen oder eine absolute Spinalkanalstenose wird eine operative Therapie angeraten.
Die operative Therapie der absoluten Spinalkanalstenose wird in Vollnarkose vorgenommen. Sie ähnelt der operativen Therapie bei Bandscheibenvorfällen. Alle Eingriffe erfolgen minimalinvasiv und mikrochirurgisch (unter dem Operationsmikroskop). Der Eingriff dauert durchschnittlich 90 Minuten. Der Hautschnitt hat eine Länge von 3 cm. Die Muskulatur wird in derselben Länge von den Wirbeln abgelöst.
Dann wird ein kleiner Teil der Wirbelbögen durch die Knochenstanze oder –fräse entfernt bis eine Art Fenster entsteht in das man Einblick in den Spinalkanal bekommt. Nun werden der verengte Spinalkanal und die Austrittsöffnungen der Nervenwurzeln erweitert bis für Rückenmark und Nervenwurzeln wieder ausreichend Platz geschaffen wurde. Am Tag nach der Operation dürfen die Patienten bereits aufstehen. Der stationäre Aufenthalt beträgt im Schnitt 1 Woche.
Die endoskopische Bandscheibenoperation
Die mikrochirurgische Therapie stellt nach wie vor den Goldstandard bei der Operation von Bandscheibenvorfällen im Bereich der Lendenwirbelsäule dar.
Das Bandscheibengewebe, welches die Nervenwurzeln komprimiert und Schmerzen im Bein bis hin zu neurologischen Ausfällen im Sinne von Lähmungen verursacht, kann in einigen Fällen auch durch eine endoskopische Bandscheibenoperation in einer sogenannten „Schlüssellochtechnik“ behandelt werden.
Hierbei wird über einen kleinen Hautschnitt seitlich der Wirbelsäule das Endoskop bis in das Zwischenwirbelloch (Foramen) herangeführt (transforaminaler Zugang). Das Endoskop besteht aus einem Röhrensystem mit Beleuchtung über welches das Bandscheibengewebe entfernt wird.
Prinzipiell ist nicht jeder Bandscheibenvorfall für diese Technik geeignet. Kommt jedoch eine endoskopische Operation in Frage, so ist dies für den Patienten eine sehr schonende minimal-invasive Behandlung, welche ohne nennenswerte Verletzung der Muskulatur und der Weichteile durchgeführt werden kann.
Des Weiteren besteht auf Grund des sehr weit seitlichen gewebeschonenden Zugangs nur eine geringe Vernarbungstendenz und auch Rezidiv-Bandscheibenvorfälle können gut endoskopisch operiert werden. Ein weiterer Vorteil der endoskopischen Bandscheibenoperation ist die frühzeitige Mobilisierbarkeit des Patienten.
Entscheidend zur Klärung, ob ein Patient für eine endoskopische Operation eines lumbalen Bandscheibenvorfalls in Frage kommt, sind die durchgeführte bildgebende Diagnostik (Kernpintomographie, Computertomographie) und die dazu passende Beschwerdesymptomatik.
Ebenso sollte der Patient, sofern Schmerzen und keine neurologischen Ausfälle vorliegen, zuvor einem konservativen Therapieversuch mit einer physiotherapeutischen Behandlung und einer angepassten Schmerzmedikation unterzogen werden. Wenn hierunter keine Besserung Beschwerden erzielt wird, sollte eine Operation angestrebt werden.
Komplexe Wirbelsäulenoperationen
Bei der Operation der Wirbelsäule stehen verschiedene Verfahren und Zugangswege zur Verfügung. In Anbetracht der verschiedenartigen Erkrankungen oder Verletzungen der Wirbelsäule kommen diese in unterschiedlicher Weise zum Einsatz.
Die Stabilisierung bzw. Versteifung (Spondylodese) von Wirbelsäulensegmenten gehört zu den komplexeren Wirbelsäuleneingriffen und kann auf ein oder auch mehrere Wirbelsäulensegmente angewandt werden. Gründe solcher Versteifungsoperationen (Spondylodesen) sind eine Instabilität eines oder mehrerer Segmente. Eine Instabilität im Bereich der Wirbelsäule kann verschieden Ursachen haben.
Diese sind sogenannte degenerative Wirbelsäulenerkrankungen, bis hin zu dadurch bedingten Fehlstellungen im Sinne einer Wirbelsäulenverkrümmung bzw. Fehlstellung (Skoliose, Kyphose). Eine solche Fehlstellung der Wirbelsäule kann jedoch auch angeboren sein und im Lauf des Lebens an Ausprägung zunehmen.
Weitere Indikationen für eine operative Stabilisierung der Wirbelsäule sind instabile Wirbelsäulenfrakturen und Infektionen. Ebenso können Wirbelsäulentumore durch destruierendes Wachstum im Knochen zu einer Instabilität führen.
Operationstechniken
Zur Stabilisierung bzw. zur Versteifung (Spondylodese) der Wirbelsäule stehen verschieden Techniken zur Verfügung. Es besteht die Möglichkeit einer offenen Stabilisierung als auch minimal invasiv durch eine perkutane Operation von hinten mit Stab-Schrauben-Systemen.
In den meisten Fällen ist im Bereich der Lendenwirbelsäule die Platzierung eines sogenannten Cages aus Kunststoff oder Titan in den Zwischenwirbelraum zur zusätzlichen Stabilisierung indiziert. Bei bestimmten Krankheitsbildern ist je nach Ausprägung auch der Ersatz eines ganzen Wirbelköpers durch einen Zugang von vorne notwendig.
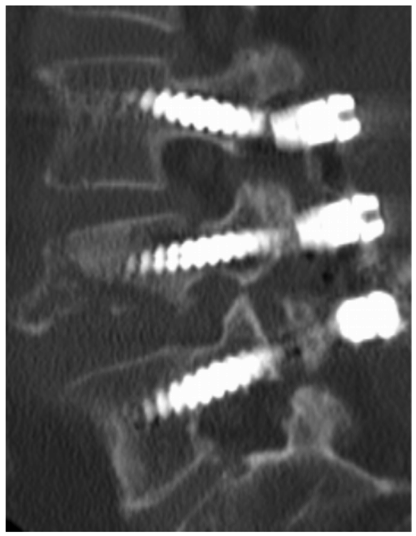
Degenerative Veränderungen der Lendenwirbelsäule mit Gleitwirbel (Spondylolisthese) des 4. und 5.Lendenwirbelkörpers mit begleitender Enge des Wirbelkanals. Kernspintomographie vor der Operation (links); Computertomographie des 4. Lendenwirbelköpers nach der Operation mit von hinten eingebrachten Schrauben
Frakturen im Bereich der Lendenwirbelsäule nach Sturz. Computertomographie vor der Operation (links) und nach der Operation (rechts) mit von hinten eingebrachten Schrauben
Zur optimalen Platzierung von Schrauben in die Wirbelköper ist bei Bedarf im Bereich der gesamten Wirbelsäule die Anwendung einer computergestützten Neuronavigation möglich.
Ist bei dem operativem Verfahren das Rückenmark mit betroffen, so kommen während des Eingriffs spezielle Messverfahren, das sogenannte Neuromonitoring, zur Überwachung zum Einsatz.
Operation bei Pseudospondylolisthese und degenerativen Wirbelsäulenerkrankungen der Lenden – und Brustwirbelsäule
Die häufigsten Krankheitsbilder der Wirbelsäule, welche durch stabilisierende chirurgische Maßnahmen behandelt werden müssen sind degenerative Veränderungen (Verschleißerscheinungen). Diese betreffen sowohl die Bandscheiben als auch die Wirbelgelenke.
Es können hier Instabilitäten im Sinne eines Gleitwirbels, einer sogenannten Spondylolisthese, entstehen. Am häufigsten tritt dies in der Lendenwirbelsäule und hier insbesondere in dem Segment zwischen dem 4. und dem 5. Lendenwirbelköper auf. Als Folge dieser Instabilität kommt es häufig auch zu einer Verengung des Spinalkanals (Wirbelkanals) mit Nervenkompression.
Die Symptome sind Rückenschmerzen und auch ausstrahlende Schmerzen in die Beine. Ebenso können auch neurologische Ausfallserscheinungen mit Taubheitsgefühlen bis hin zu Lähmungen auftreten. Bei entsprechenden starken Beschwerden und erfolgloser konservativer Therapie ist eine stabilisierende operative Behandlung, eine sogenannte Spondylodese, mit Dekompression des Spinalkanals indiziert.
Bei einem solchen Eingriff werden die Wirbelkörper miteinander durch Stab-Schrauben-Systeme und einen sogenannten Cage, welcher in den Bandscheibenraum platziert wird, von hinten versteift. Bei entsprechenden Krankheitsbildern mit schweren Verschleißerscheinungen der Lendenwirbelsäule bis hin zu skoliotischer Fehlstehlungen können auch stabilisierende Maßnahmen mit Versteifung mehrerer Wirbeläulensegmente notwendig sein.
Entscheidend für die Indikation zur Operation sind die Beschwerdesymptomatik und die Diagnostik (Röntgen, Computertomographie, Kernspintomographie).
Spondylosithesis vera
Neben den durch Degeneration (Verschleiß) bedingten Gleitwirbel (degenerative Spondylolisthese, auch Pseudospondylolishtese genannt), gibt es auch eine angeborenen Variante des Gleitwirbels, die sogenannte Spondylolisthesis vera, welche in typischer Weise im letzen Segment zwischen dem 5. Lendenwirbelkörper und dem Kreuzbein auftritt.
Es besteht hier eine fehlende Verknöcherung oberhalb des Wirbelgelenkes, wodurch es im laufe des Lebens zu einer Instabilität mit zu einer Zunahme eines Gleitwirbels kommen kann.
Operation der Halswirbelsäule
Im Bereich der Halswirbelsäule sind fusionierende Verfahren, außer bei der Operation von Bandscheibenvorfällen und Spinalkanalstenosen auch bei Verschleißerscheinungen mit Instabilität und Fehlstellungen mit entsprechender Beschwerdesymptomatik indiziert.
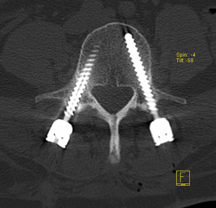
Stabilisierende Maßnahmen können sowohl von vorne als auch von hinten durchgeführt werden und in manchen Fällen ist eine beidseitige operative Fusion notwendig. Beim Zugangsweg von vorne wird ein Segment durch einem sogenannten Cage, welcher in den Bandscheibenraum platziert wird, und einer Titanplatte fixiert. Bei einer Stabilisierung von hinten werden Schrauben, die in die Halswirbel platziert werden durch Stäbe miteinander verbunden.

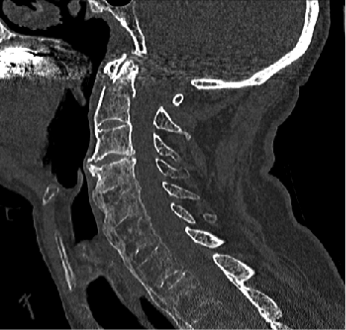
Fusion des 1. mit dem 2. Halswirbelkörper von hinten bei komplexer Fraktur
Fusion einer sogenannte Dens-Fraktur (Anderson Typ II Fraktur) durch Verschraubung von vorne
Frakturen der Wirbelsäule
Neben den degenerativen Wirbelsäulenerkrankungen müssen komplexere Eingriffe auch bei Frakturen der Wirbelsäule durchgeführt werden. Besteht durch die Fraktur eine Instabilität oder eine Kompression von Nervenstrukturen bzw. des Rückenmarks, so müssen entsprechende operative Maßnahmen ergriffen werden.
Eine Stabilisierung einer instabilen Fraktur wird durch Versteifung (Spondylodese) einer oder mehrerer Segmente ober- als auch unterhalb des gebrochenen Wirbelköpers durchgeführt. Entsprechend der Verletzung und der Instabilität kann eine Stabilisierung in manchen Fällen von hinten als auch von vorne indiziert sein und bei einigen Verletzungen muss auch ein Wirbelköperersatz, aus dem Patienteneigenen Knochen vom Beckenkamm, Kunststoff oder Titan, durchgeführt werden.
Besteht im Bereich der Lenden- oder Brustwirbelsäule eine Fraktur (Bruch) der Grund oder Deckplatte mit Fehlhaltung ohne nennenswerte Verletzung der Bandscheibe, so kann das von hinten eingebrachte Schraubenmaterial nach knöcherner Ausheilung 6-9 Monate später zur Freigabe und Erhalt des Bewegungssegmentes wieder entfernt werden.
Eine spezielle Herausforderung stellt die Behandlung von Frakturen im Bereich der oberen Halswirbelsäule dar. Je nach Art und Ausmaß der Fraktur muss eine Stabilisierung von vorne oder von hinten durchgeführt werden.
Bei einer bestimmten Lokalisation einer Fraktur des 2. Halswirbelkörpers (Dens-Fraktur Anderson Typ II) kann eine Verschraubung durch einen Zugang von vorne durchgeführt werden. Hierbei kann das Bewegungssegment sogar komplett erhalten werden. Andere komplexe Frakturen des 1. oder 2. Halswirbelkörpers gelten als sehr instabil und müssen von hinten stabilisiert werden.
Vertebroplastie und Kyphoplastie zur Behandlung von Frakturen
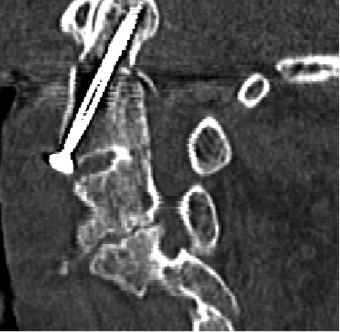
Frakturen der Grund – und Deckplatte, sogenannte Berstungsfrakturen, können bei älteren Menschen durch eine sogenannte Vertebroplastie behandelt werden.
Hierbei wird durch eine minimal invasive Technik unter Röntgendurchleuchtung über eine Nadel Knochenzement in den fakturierten Wirbelköper appliziert. Eine weitere Technik zur Behandlung solcher Berstungsfrakturen stellt die Kyphoplastie dar, bei der der Zement in einen zuvor in den Wirbelkörper eingebrachten Ballon instilliert wird.
Die Vertebroplastie ist eine medizinische Behandlungsmethode, die für Patienten mit starken Rückenschmerzen, verursacht durch eine so genannte Kompressionsfraktur oder Befall durch Tumorerkrankungen eines Wirbelkörpers, geeignet sein kann.
Wichtig ist es, zunächst die genaue Ursache der Schmerzen herauszufinden. Bei der so genannten Kompressionsfraktur eines Wirbelkörpers handelt es sich um einen Bruch eines Wirbels, häufig verursacht durch Osteoporose. Hierbei werden die Knochen durch Verlust von Mineralien dünn und schwach, so dass bereits kleine Belastungen (Husten, Niesen) eine Wirbelkörperfraktur auslösen können.
Des Weiteren kann ein solcher Bruch durch den Befall einer Tumorerkrankung ausgelöst werden, der ebenfalls die Stabilität des Knochens herabsetzt.
In diesen Fällen hat die Behandlung mit einer so genannten Vertebroplastie eine sehr hohe Erfolgssaussicht. Die Operation wird bei uns in Vollnarkose durchgeführt. Mittels dünner Hohlnadeln, die unter permanenter Röntgen- Kontrolle in den gebrochenen Wirbelkörper eingeführt werden, wird ein spezieller Knochenzement in den Wirbel eingebracht, der zur Stabilisierung und somit Linderung der Schmerzen führt. Große Hautschnitte sind hierfür nicht erforderlich. Es werden lediglich zwei Stichinzisionen durchgeführt, also zwei punktförmige, etwa 3mm messende Schnitte.
Direkt nach der Operation berichtet der Großteil der Patienten über eine erhebliche Linderung der Schmerzen und einen deutlich Gewinn an Lebensqualität. Der stationäre Aufenthalt nach dieser Operation beträgt nur wenige Tage.
Die häufigste Ursache solcher Berstungsfrakturen stellt die Osteoporose dar.
Infektionen der Wirbelsäule
Infektionen der Wirbelsäule stellen eine weitere Krankheitsgruppe dar, bei der eine operative Sanierung unter anderem mit Stabilisierung notwendig sein kann. Infektionen können als Folge einer vorangegangen Operation der Wirbelsäule aber auch verursacht durch einen anderen Infektfokus auftreten.
Bei Infektion der Bandscheibe spricht man von einer Discitis. Breitet sich die Infektion auf den Wirbelköper aus spricht man von einer Spondylodiscitis. Es bestehen als Symptome oft starke, teilweise immobilisierende Rückenschmerzen. Durch eine Ruhigstellung des entzündeten Bewegungssegmentes über eine Fusion (Spondylodese) der angrenzenden Wirbelkörper in Verbindung mit einer antibiotischen Behandlung soll sowohl eine Verbesserung der Schmerzen als auch ein Rückgang der Infektion bewirkt werden.
Schwere Infektionen können sich auch in den Wirbelkanal ausbreiten und zu einer Kompression von Nerven und Rückenmark führen, was neurologische Ausfälle bis hin zur Querschnittslähmung zur Folge haben kann.
Tumore der Wirbelsäule
Tumore stellen eine weitere Ursache einer Instabilität der Wirbelsäule dar. Durch die tomoröse Infiltration der Wirbelkörper kommt es zum Verlust der Knochenmatrix mit drohenden Frakturen und Fehlstellungen der Wirbelsäule. Ferner kann bis in den Wirbelkanal wachsendes Tumorgewebe zu einer Kompression von Nervenstrukturen führen und schwere neurologischen Ausfälle können die Folge sein.
Die Größe und die Ausbreitung eines Tumors bestimmen die Komplexität der operativen Maßnahmen. Bei drohender oder bestehender Instabilität sind nach Entfernung des Tumorgewebes oft stabilisierende Maßnahmen bis hin zu Wirbelköpersersatz indiziert. In Abhängigkeit der Tumorart ist nach einer Operation oft einen weitere Strahlentherapie und Chemotherapie notwendig.
Die Endokrine Orbitopathie (EO) ist eine entzündliche Erkrankung der Augenhöhle, die meist zusammen mit einer Schilddrüsenüberfunktion im Rahmen einer Morbus Basedow Erkrankung auftritt. In etwa 80% der Fälle treten beide Erkrankungen zugleich innerhalb von wenigen Monaten auf, Teilweise tritt die Endokrine Orbitopathie jedoch auch erst Jahre später auf.
Die Entzündung betrifft die Bindegewebe und Augenmuskeln in der Augenhöhle. Die Endokrine Orbitopathie kann sehr unterschiedlich verlaufen. Die Beschwerden und auch die Therapiemöglichkeiten unterscheiden sich in der frühen entzündlichen Phase (aktive Phase) und der späten, nicht-entzündlichen Phase (inaktive Phase).
Beschwerden der Endokrinen Orbitopathie sind:
- Entzündungszeichen wie: Schwellung, Rötung, Schmerzen der Lider und der Bindehaut, Druckgefühl hinter dem Augapfel, Schmerzen bei Augenbewegung
- Hervortreten der Augäpfel durch entzündliche Schwellung des Bindegewebes und der Augenmuskeln
- Schielstellung der Augen mit Doppelbildbeschwerden
- Benetzungsstörungen der Hornhaut durch einen inkompletten Lidschluss und eine beeinträchtigte Tränensekretion können zu einem Fremdkörpergefühl, Verschwommensehen und erhöhter Lichtempfindlichkeit führen
- Vergrößerung der Lidspalte durch eine Verkürzung des Lidhebermuskels
- Sehnervenkompression durch erhöhten Druck in den Augenhöhlen mit Farbsehstörungen und Gesichtsfeldausfällen
Die Therapie in der aktiven Phase hat eine Rückbildung der entzündlichen Veränderungen zum Ziel. Häufig erfolgt eine Behandlung mit Cortison und anderen Medikamenten, teilweise auch eine Bestrahlungstherapie. Bei einer schnellen Sehverschlechterung kann auch in der aktiven Phase eine operative Entlastung der Augenhöhle zur Rettung der Sehfunktion notwendig werden.
In der inaktiven Phase werden die Beeinträchtigungen behandelt, die nach der Abheilung der entzündlichen Prozesse zurückbleiben können. Hierzu zählt insbesondere die Behandlung des bzw. der vorstehenden Augen (Exophthalmus). Im weiteren Behandlungsverlauf können auch Operationen zur Verbesserung von Doppelbildern und Lidschlussstörungen notwendig werden.
In unserer Neurochirurgischen Abteilung bieten wir angepasst an den jeweiligen Patienten Entlastungsoperationen der Orbita über alle Zugangswege einschließlich transnasal endoskopischer minimal invasiver Wege an. Besonders gute klinische Behandlungserfolge haben wir gerade bei Patienten mit starkem Exophthalmus durch Entlastungen der Orbita über einen transkraniellen Zugangsweg.
Diese Methode verbindet gegenüber den anderen Behandlungsoptionen insbesondere die Vorteile einer sehr großvolumigen Entlastung mit einem sehr geringen Risiko für das neue Auftreten oder die Verschlechterung von Doppelbildern. Auf eine Entfernung von Fettgewebe aus der Orbita, die auch mit dem Risiko einer Beeinträchtigung der Augenmuskeln und- nerven verbunden ist kann hierbei in der Regel ebenfalls verzichtet werden.
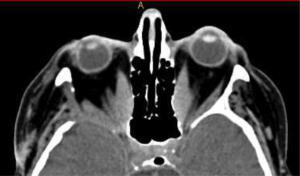
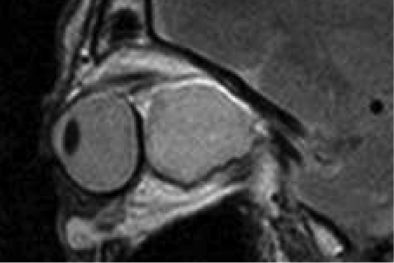
Deutliche Rückbildung des Vorstehens eines Auges (Exophthalmus) bei beidseitiger Endokriner Orbitopathie (im Bild linkes Auge behandelt). Die Knochen (im Bild weiß) der Orbitawand wurden hierzu teilweise geöffnet. Im weiteren Verlauf erfolgte auch eine Behandlung der anderen Seite. Die Sehfunktion der Patientin hat sich im Verlauf wieder normalisiert.
- Aneurysmen
- Arteriovenöse Malformationen (AVM)
- Kavernome
Hierunter versteht man Störungen im Hirnwassersystem, die entweder zu einer Abflussbehinderung oder zu einer Anhäufung von Hirnwasser (Liquor) im Hirnwassersystem führen.
Die Symptomatik reicht von Kopfschmerzen (meist stärker im Liegen und schwächer in aufrechter Körperposition), Übelkeit und Erbrechen bis zu vermehrter Müdigkeit, Gedächtnisstörungen, gehäuftem Harndrang und Gangstörungen.
In der Bildgebung (Computertomographie, CT; Magnetresonanztomographie, MRT) ist in den meisten Fällen zu sehen, dass die inneren Hirnwasserkammern erweitert sind: Diesen Zustand bezeichnet man als Hydrocephalus („Wasserkopf“).
Anatomische Grundlagen
Das Liquorsystem (Hirnwassersystem) besteht aus den inneren und äußeren Liquorräumen. Zu den inneren Liquorräumen zählen die Hirnkammern („Ventrikel“) und der „Aquaeductus mesencephali“, eine dünne, röhrenförmige Verbindung zwischen dem III. und IV. Ventrikel.
Die Ventrikel I und II durchziehen die beiden Großhirnhälften (daher als Seitenventrikel bezeichnet) und stehen mit dem in der Mitte des Großhirns befindlichen III. Ventrikel in Verbindung. Als IV. Ventrikel bezeichnet man den Raum zwischen Hirnstamm und Kleinhirn. Als äußere Liquorräume werden alle Regionen an der Unterseite des Gehirns und um das Gehirn herum bezeichnet („Hirn schwimmt im Wasser“).
Gebildet wird das Hirnwasser durch eine Struktur in den Hirnkammern, die als Plexus choroideus bezeichnet wird. Plexus choroideus findet sich v. a. in den Seitenventrikeln aber auch im III. und IV. Ventrikel. Von den Seitenventrikeln fließt der Liquor in den III. Ventrikel und weiter über den Aquaeductus mesencephali in den IV. Ventrikel.
Dort tritt er über in die äußeren Liquorräume und umspült nach oben hin das Großhirn und nach unten hin das Rückenmark. Angetrieben wird der Liquorfluss im Wesentlichen durch das Pulsieren des Gehirns, das durch den Herzschlag und den dadurch pulsierend hervorgerufenen Blutfluss („Puls“) bedingt wird.
Man unterscheidet, je nach Ursache, verschiedene Formen des Hydrocephalus:
- Normaldruckhydrocephalus (engl. Normal Pressure Hydrocephalus, NPH)
Der Normadruckhydrocephalus ist gekennzeichnet durch eine typische Konstellation von drei Symptomen:
- Gangstörungen
- vermehrter Harndrang
- Gedächtnisstörungen
Er tritt überwiegend im höheren Alter auf und wurde früher zu den Demenzerkrankungen gezählt.
Die Symptome entwickeln sich meist über viele Monate. Die operative Behandlung des Normaldruckhydrocephalus ist die Implantation eines sog. ventrikuloperitonealen Shuntsystems (Ableitsystem von den Hirnwasserkammern bis zur Bauchhöhle).
- Hydrocephalus nach Hirnblutungen („posthämorrhagisch“), Hirn-Operationen oder Schädel-Hirn-Verletzungen („posttraumatisch“)
Diese Hydrocephalusform ist auf keine Altersgruppe beschränkt. Sie kann Kinder wie alte Menschen gleichermaßen betreffen. Die Ursache für diese Hydrocephalusform kann nicht sicher benannt werden. Es werden Störungen bei der sog. Pulsation des Hirnwassers (Liquor) durch das Liquorsystem aber auch Resorptionsstörungen (Störungen bei der Wiederaufnahme des Hirnwassers in die Blutbahn) diskutiert.
Die Symptome können sowohl schleichend (über viele Wochen und Monate) als auch rasch (über mehrere Stunden und wenige Tage) entstehen.
Die operative Behandlung dieser Hydrocephalusform ist ebenfalls die Anlage eines ventrikuloperitonealen Shuntsystems.
- Verschlusshydrocephalus („Hydrocephalus occlusus“)
Hier liegt in der Regel ein mechanisches Hindernis vor, das den normalen physiologischen pulsierenden Fluss des Hirnwassers durch das Hirnwassersystem beeinträchtigt. Diese Hindernisse sind meist Tumoren, die durch ihr Wachstum die Abflusswege des Liquors an kritischen Stellen einengen oder verlegen.
Eine angeborene Ursache ist die sog. Aquäduktstenose. Hier liegt eine Einengung (manchmal auch völlige Verlegung) des Aquaeducutus mesencephali (s. o.) vor. Auch akute Erkrankungen, wie Hirnblutungen, insbesondere die Subarachnoidalblutungen (SAB), können zu einem Verschlusshydrocephalus führen.
Die Symptome treten bei den angeborenen Aquäduktstenosen nicht selten erst im höheren Lebensalter in Erscheinung. Beim tumorbedingten Hydrocephalus occlusus hängt das Auftreten der Symptome von der Geschwindigkeit des Tumorwachstums und somit von der Schnelligkeit, mit der die Abflussbehinderung einsetzt, ab.
Hierbei muss in Einzelfällen sehr rasch operativ gehandelt werden, um eine Lebensgefahr für die Betroffene bzw. den Betroffenen abzuwenden. Dies gilt auch für den Hydrocephalus, der in der Akutphase einer Hirnblutung auftritt.
Die Behandlung besteht in der Beseitigung des Abflusshindernisses, also bspw. in der operativen Entfernung des ursächlichen Tumors. Die Aquäduktstenose kann selten ursächlich behandelt werden. Die Beseitigung der Engstelle durch bspw. eine endoskopische Aufdehnung mit Einlage eines kleinen Röhrchens (sog. „Aquaeductoplastie“) ist mit der Gefahr eine Mittelhirnschädigung verbunden.
In der Regel genügt die Durchführung einer endoskopischen Ventrikulozisternostomie. Sollte dieses Verfahren nicht den gewünschten Behandlungserfolg bringen, ist auch hier eine ventrikuloperitoneale Shuntanlage notwendig.
VP-/VA-Shunt
Bei der Ventiloperation wird ein dünner Katheter aus Silikon von einem Seitenventrikel oder einer Hirnzyste unter der Haut über die Brustwand bis in die Bauchhöhle gelegt. Es wird eine künstliche Verbindung (Shunt) zwischen Liquorraum (Ventrikel) und Bauchhöhle (intraperitoneal) geschaffen, damit der Liquor ununterbrochen abgeleitet werden kann. Bei dem ventrikulo-atrialen Shunt (VA-Shunt) wird der Schlauch über eine Halsvene bis in den Herzvorhof gelegt. Diese Art von Implantation kommt häufig bei Kindern oder bei Patientinnen und Patienten mit anatomischen und funktionellen Störungen vor.
Zwischen dem zentralen und dem peripheren Katheterteil ist ein Ventil eingebaut. Die Rolle des Ventils ist es, den Durchfluss des Liquors zu steuern. Häufig besitzen die Shunts auch eine Pumpkammer. Diese erlaubt eine Kontrolle über die Funktionstüchtigkeit des Ventils.
Zu den wichtigsten Ventilarten gehören:
- Standard-Differenzdruckventile: beim erhöhten Druck öffnet sich das distale Ende des Ventils
- hydrostatische Ventile: der Öffnungsdruck des Ventils ändert sich in Abhängigkeit von der Körperlage
- verstellbare Differenzdruckventile: der Öffnungsdruck wird durch ein extern auf die Haut aufgebrachtes magnetisches Feld verstellt und so an die Bedürfnisse der Pat. angepasst.
- Flusswiderstandsventile: Bei sinkendem Differentialdruck wird die Liquorflussrate allmählich immer geringer.
Komplikationen
Im ersten Jahr nach dem Eingriff kommt es bei bis zu 30 % der Patientinnen und Patienten zu mechanischen Komplikationen wie Katheterdislokation, Obstruktion, Katheterabriss, Durchwanderung des Katheters in der Bauchhöhle oder der Bildung einer peritonealen Tasche.
Unmittelbar nach der Operation treten Blutungen und Infektionen (3 – 5 %) auf.
Funktionelle Störungen des Ventils verursachen Unterdrainage, Überdrainage, subdurale Hygrome, Mittelhirnsyndrom / Parkinsonismus.
Endoskopische Ventrikulozisternostomie (III. Ventrikulostomie)
Endoskopische Verfahren können in bestimmten Fällen die Anlage eines Shunt-Systems ersetzen oder erleichtern und gehen mit einer geringen Infektionsgefahr einher. Sie ermöglichen die Inspektion von schwer zugänglichen Räumen über einen kleinen Zugang. Die Durchführung der Operation erfolgt über ein röhrenförmiges Endoskop, das mit einer Lichtquelle und optischem System ausgestattet ist. Dieses wird über ein Bohrloch in den Seitenventrikel eingeführt.
Von dort an gelangt man durch eine Öffnung (Foramen Monroe) vom Seitenventrikel in den dritten Ventrikel. Als nächster Schritt wird der dünne Boden des dritten Ventrikels mit feinen Instrumenten eröffnet. Es entsteht eine Verbindung zwischen dem dritten Ventrikel und dem äußeren Liquorraum (Zisterne) in der Nähe vom Hirnstamm. So kann der Liquor (das Hirnwasser) von seinen Bildungsstätten (dem Ventrikelsystem) ausfließen und an den Subarachnoidalraum gelangen, wo er resorbiert wird.
Mögliche Risiken bei dem Eingriff sind eine postoperative Infektion, eine Gefäßverletzung mit Blutung sowie Gedächtnisstörungen.
Gut geeignet für dieses Verfahren ist der Verschlusshydrocephalus bei Aquäduktstenose. Auch zystische Fehlbildungen, wie z. B. Arachnoidalzysten können somit in physiologische Liqourräume eröffnet werden.
Arachnoidalzyste: Krankheitsbild
Bei Arachnoidalzysten handelt es sich um Ansammlungen von Gehirnflüssigkeit (Liquor) zwischen den weichen, innersten Hirnhäuten, den so genannten Arachnoidalen Blättern, so dass sich eine Zyste bildet.
Sie können überall im Gehirn vorkommen, am häufigsten im Bereich der Sylvischen Fissur (ca. 50 % aller Arachnoidalzysten), suprasellär (10 %), im Recessus pinealis (10 %), im Kleinhirn-Brücken-Winkel (10 %), über dem Kleinhirn-Wurm (10 %) oder selten auch in anderen Regionen.
Symptome
Arachnoidalzysten werden häufig als Zufallsbefund bei Untersuchungen des Kopfes mittels CT oder MRT entdeckt. Diese können einerseits frei mit dem umliegenden liquorführenden Räumen kommunizieren. In etwa 10-20 % der Fälle wirken sie raumfordernd und gehen mit klinischen Symptomen wie Kopfschmerzen, Hirndruckzeichen, Anfällen und hormonellen Störungen einher.
Wenn die Zysten in der dritten Hirnkammer (suprasellär) gelegen sind, kann ein Hydrocephalus begleitend von hormonellen Störungen, Einschränkungen des Sehvermögens oder des Gesichtsfeldes resultieren.
Diagnostik
Mittel der Wahl für die Darstellung der Zyste ist die Kernspintomografie. Sie ermöglicht die Beurteilung der Lagebeziehung zu wichtigen anatomischen Strukturen (Sehnerv, Hauptschlagader: A. carotis) sowie das Verhältnis der Zyste zu den Hirnkammern (Ventrikeln) und den basalen Liquorzisternen.
Behandlung
Bei Arachnoidalzysten, die keine Beschwerden verursachen, sind regelmäßige bildgebende Kontrolluntersuchungen empfohlen. Eine operative Behandlung ist nur bei symptomatischen Arachnoidalzysten notwendig. Diese hat das Ziel, die Zyste mit anderen Liquorräumen wie Hirnkammern (Ventrikel) oder die basalen Zisternen, bei denen die natürliche Hirnwasserzirkulation nicht gestört ist, zu verbinden. So kann der Zysteninhalt abgeleitet werden.
Diese Verbindung wird, wenn möglich, endoskopisch geschaffen. Gelingt aus anatomischen Gründen die endoskopische Methode nicht, ist jedoch eine mikroskopische, offene Operation oder das Anlegen eines internen Drainagesystems notwendig.
- nach der Lokalisation in: Hirntumoren, Rückenmark- und Wirbelsäulentumoren sowie periphere Nerventumoren
- nach dem Tumorgewebe in: Gliome, Meningeome, Neurinome, Metastasen und eine Vielzahl seltenerer Tumorgewebe
- nach dem Wachstumsverhalten entsprechend der Einteilung der Weltgesundheitsorganisation (WHO) in vier Grade, von gutartig (WHO Grad I) bis bösartig (WHO Grad IV)
Angesichts der vielfältigen Behandlungsmöglichkeiten und der daran beteiligten Fachdisziplinen ist es unser Anspruch, unsere Patientinnen und Patienten über alle diagnostischen und therapeutischen Optionen zu informieren und die bestmögliche Behandlung zu koordinieren.
Um unseren Patientinnen und Patienten mit Hirntumoren eine optimale Behandlung zu ermöglichen, arbeiten wir eng mit anderen Fachdisziplinen, besonders den Fach-Teams aus den Bereichen Strahlentherapie und der Hämatologie / Onkologie zusammen. In einer wöchentlich stattfindenden interdisziplinären Tumorkonferenz wird jeder Fall individuell erörtert und ein gemeinsamer Therapieplan empfohlen. Durch dieses eng verzahnte Netzwerk, kann ein nahtlos ineinandergreifendes Therapiekonzept von Diagnostik bis Nachsorge für jede Patientin bzw. jeden Patienten gewährleistet werden.
Neben der operativen Versorgung und der Koordination chemotherapeutischer und strahlentherapeutischer Maßnahmen bieten wir auch die Teilnahme an klinischen Studien an.
Je nach Lokalisation, Gewebetyp und Wachstumsverhalten des Tumors sind bestimmte Behandlungsformen und operative Techniken notwendig.
Wir bieten deshalb für bestimmte Tumorarten Spezialsprechstunden an:
- Tumorspechstunde (Hirntumoren, Meningeome, Metastasen und seltenere Tumoren)
- Schädelbasissprechstunde (Neurinome, Akustikusneurinom, Schädelbasis-Meningeome und weitere)
- Hypophysensprechstunde (Hypophysentumore, Kraniopharyngeome)
- Wirbelsäulensprechstunde (Wirbelsäulentumore)
- Kindersprechstunde (Tumoren im Kindesalter)
- Periphere Nervensprechstunde (periphere Nerventumoren)
Häufigkeit von Hirntumoren
Hirntumore sind bei Erwachsenen relativ seltene Tumoren. In einem Jahr treten unter 100.000 Einwohnerinnen und Einwohnern etwa 12 Neuerkrankungen auf. Andere Krebserkrankungen sind etwa 60-mal häufiger. Von den Hirntumoren gehen nur etwa 45 Prozent vom Gehirn selber aus. Von diesen stellen die astrozytären Gliome den Hauptanteil dar. Unter den Gliomen ist das Glioblastom (WHO Grad IV) mit 60 Prozent der häufigste Tumor.
Vergleichsweise selten sind dagegen Tumore der Hirnhäute (Meningeome), Tumore der Hirnanhangdrüse (Hypophysenadenome), Tumore der Hirnnerven (Neurinome) oder Lymphome.
Mit etwa 35 Prozent sind Tumorabsiedlungen anderer bösartiger Tumoren aus dem Körper (Metastasen) häufig. Bei Patientinnen und Patienten im mittleren und höheren Lebensalter sind Metastasen sogar die häufigsten Hirntumoren.
Entstehung von Hirntumoren
Das Wachstum von Zellen wird durch das genetische Programm der Zelle reguliert. Wird dieses an mehreren Stellen verändert, kann dies zu einem unkontrollierten Wachstum und so zu einem Tumor führen. Veränderungen des Genmaterials einer Zelle treten allerdings sehr häufig auf, werden normalerweise aber vom Körper erkannt und repariert. Die Wahrscheinlichkeit, dass dieser Selbstheilungsmechanismus nicht funktioniert und so Tumoren entstehen können, steigt mit der Anzahl der vererbten und während des Lebens erworbenen genetischen Veränderungen. Innere Einflüsse, die den Selbstheilungsmechanismus beeinträchtigen und äußere Faktoren wie chemische, physikalische (z. B. Strahlen) und biologische Einflüsse, die zu einer vermehrten Schädigung des Genmaterials führen, können zu Tumorerkrankungen beitragen. Tatsächlich findet sich bei vielen Patientinnen und Patienten aber keine eindeutige Ursache der Tumorentstehung.
Behandlung von Hirntumoren
Die adäquate Behandlung eines Tumors kann je nach seinen Eigenschaften und seiner Lokalisation sehr unterschiedlich sein. Bei einem gutartigen Tumor kann eine Operation zur dauerhaften und vollständigen Heilung führen, bei einem bösartigen Tumor dagegen zielt die Behandlung darauf ab, die Tumormasse zu reduzieren und durch ergänzende Therapien das weitere Wachstum des Tumors zu vermeiden.
Die operative Tumorentfernung
Ziel der Operation ist die vollständige Entfernung des Tumors sowie die Sicherung der Diagnose mit genauer Gewebeuntersuchung (Histologie). Ob der Tumor operativ komplett entfernt werden kann, hängt bei Hirntumoren – mehr noch als bei Tumoren anderer Organe – von seiner Art, Lokalisation und seiner Ausdehnung ab. Die Bedeutung der möglichst kompletten Entfernung des Tumors für den Krankheitsverlauf und das Wohlbefinden der Patientin bzw. des Patienten ist in zahlreichen Studien inzwischen belegt.
Gleichzeitig gilt es, durch die Operation bereits vorhandene neurologische Ausfallerscheinungen zu beheben oder zu verringern. Ausfallerscheinungen können dadurch entstehen, dass der Tumor auf das umgebende Gewebe Druck ausübt oder dadurch, dass der Tumor eine Schwellung des eigentlich gesunden Hirngewebes verusacht.
Ein weiteres wesentliches Ziel der Operation ist es, zusätzliche Ausfallerscheinungen zu vermeiden. Dies gilt insbesondere für die operative Behandlung von Tumoren in der Umgebung wichtiger Hirnareale. Mit Hilfe der modernen bildgebenden Verfahren (CT, MRT, funktionelles MRT, PET/SPECT) gelingt es, Tumor und funktionell wichtige Areale exakt zu lokalisieren. Neue Techniken wie die Neuronavigation unterstützen die mikrochirurgische Operationstechnik und helfen den Expertinnen und Experten der Neurochirurgie, sich genau zu orientieren, um auch schwierig gelegene Tumore sicher und vollständig entfernen zu können. Hierzu werden auch neuere Verfahren wie der intraoperative Ultraschall, die bildgestützte Resektion, Neuroendoskopie sowie andere minimalinvasive Techniken eingesetzt. Von besonderer Bedeutung sind elektrophysiologische Techniken, das funktionell-topographische Mapping und das intraoperative Neuro-Monitoring (IONM). Mit diesen Techniken gelingt es, funktionell wichtige Hirnareale zu lokalisieren und während der operativen Behandlung zu überwachen.
Viele gutartige Tumore (z. B. Meningeome oder Neurinome) können durch eine Operation vollständig geheilt werden. Bei Gliomen ist dies häufig nicht möglich. Jedoch stellt auch hier die Operation mit möglichst weitgehender Entfernung des Tumors einen entscheidenden Teil im Rahmen der multimodalen Therapie dar. Eine Operation kann im Falle eines erneuten Tumorwachstums (Rezidiv) auch wiederholt werden.
Meningeome
Bei den Meningeomen handelt es sich um Hirntumore, die von den Hirnhäuten ausgehen. In gut 90 Prozent der Fälle zeigen sich die Meningeom gutartig und langsam wachsend (WHO Grad I, Einteilung siehe oben). In weniger als sieben Prozent, liegt ein atypisches Meningeom (WHO Grad II) vor. Nur in knapp zwei Prozent ist ein schnell wachsendes anaplastisches Menigeom (WHO Grad III) vorhanden. Der Erkrankungsgipfel liegt zwischen dem 50. und 70. Lebensjahr. Frauen erkranken etwa doppelt so häufig wie Männer.
Alle diese Raumforderungen (Tumore, Metastasen, Blutungen) können Kopfschmerzen, neurologische Ausfallerscheinungen, Wesensänderungen sowie Krampfanfälle verursachen. In manchen Fällen kann eine Raumforderung über längere Zeit symptomlos und unbemerkt bleiben.
Die Neurofibromatosen (NF) Typ 1 und 2 sowie die Schwannomatose stellen komplexe Krankheitsbilder dar. Alle drei Erkrankungen sind genetisch bedingt. Ursache sind Mutationen, die bei der NF 1 auf Chromosom 17 und bei der NF 2 auf Chromosom 22 liegen.
Bei etwa der Hälfte der Patienten mit einer Neurofibromatose liegt eine Neuerkrankung aufgrund einer Neu- oder Spontanmutation vor, bei der anderen Hälfte der Betroffenen wurde die Erkrankung durch ein Elternteil vererbt.
Gemeinsam ist allen drei Erkrankungen die Ausbildung von Nervenscheidentumoren (Neurofibrome oder Neurinome/ Schwannome), die – je nach Erkrankung – überall im Körper im Verlauf von Nerven bzw. im Bereich des Zentralnervensystems entstehen können.
Die Ausprägung einer Neurofibromatose und der Schwannomatose kann von Mensch zu Mensch stark variieren: von kaum sichtbaren oder spürbaren Symptomen bis hin zu schweren neurologischen Ausfällen mit Beeinträchtigungen.
Die Wahrscheinlichkeit der Weitervererbung hängt davon ab, ob die Mutation in allen Zellen des Körpers, also auch in den Keimzellen (Eizelle, Spermien) vorhanden ist („systemische Mutation“) oder nur die Zellen in einzelnen Körperabschnitten betrifft („Mosaikform“). Bei der systemischen Mutation beträgt diese Wahrscheinlichkeit 50 %, dass ein Kind eines NF-Betroffenen ebenfalls an einer Neurofibromatose erkrankt. Bei den Mosaikformen ist das Risiko nicht kalkulierbar, es liegt zwischen 0 und 50 %.
Wichtigste Merkmale Neurofibromatose Typ 1 (auch Morbus von Recklinghausen):
- Neurofibrome der Haut und des Unterhautfettgewebes, oft in großer Stückzahl, diese können sowohl als umschriebene („solide“) Tumoren als auch als diffus und netzartig („plexiform“) wachsende Tumoren auftreten
- einzelne Tumoren können schmerzhaft sein und/ oder Funktionsstörungen der betroffenen Nerven verursachen
- Café-au-laît-Flecken
- KEINE Akustikusneurinome (Tumore der Hör-/ Gleichgewichtsnerven)
- Tumore an Nervenwurzeln der Wirbelsäule
- (selten) Tumore der Sehnerven und der Sehbahn
- Veränderungen des Knochenbaus: z.B. Wirbelsäulenverkrümmung („Skoliose“), Trichterbrust, …
Wichtigste Merkmale Neurofibromatose Typ 2:
- Charakteristisch: beidseitige Akustikusneurinome (Tumore der Hör-/ Gleich¬ge-wichts¬nerven)
- Tumore der Hirnhäute („Meningeome“), die sowohl im Kopf als auch im Wirbelkanal auftreten können
- Tumore ausgehend von den Begrenzungen der Hirnwasserkammern („Ependymome“)
- Neurinome der Nervenwurzeln der Wirbelsäule und der peripheren Nerven
- keine Hautveränderungen
Wichtigste Merkmale Schwannomatose:
- typischerweise mehrere bis viele sehr schmerzhafte Neurinome der peripheren Nerven
- weitere Merkmale der Neurofibromatosen Typ 1 oder insbes. Typ 2 fehlen
Chirurgische Therapiemöglichkeiten der Neurofibromatose Typ 1
Als Faustregeln für eine Operationsentscheidung gelten:
- Tumore (peripheres und Zentralnervensystem), die Symptome oder Beschwerden verursachen, werden operativ entfernt.
- Tumore der peripheren Nerven, die schnell wachsen, werden operativ entfernt, auch wenn sie (noch) keine Beschwerden oder Symptome verursachen, da das schnelle Wachstum ein Hinweis auf eine Entartung (Veränderung in bösartiges Gewebe) sein kann.
- Tumore im Zentralnervensystem werden operativ entfernt, wenn sie im CT/ MRT ein Wachstum zeigen, obwohl sie keine Beschwerden oder Symptome verursachen.
Oft weisen NF1-Patienten sehr viele Tumore auf; diese werden im Rahmen regelmäßiger Konsultationen in der NF-Spezialsprechstunde sorgfältig beobachtet. Eine chirurgische Entfernung aller dieser Tumore kommt in aller Regel nicht in Frage.
Durch die enge Zusammenarbeit mit der Abt. für Plastische Chirurgie besteht jedoch auch die Möglichkeit, mittels Laserbehandlung Neurofibrome der Haut in sehr großer Stückzahl abzutragen.
Chirurgische Therapiemöglichkeiten der Neurofibromatose Typ 2
Auch bei der NF 2 werden nicht grundsätzlich alle vorhandenen Tumore entfernt. Insbesonder Ependymome und auch Meningeome weisen oft eine äußerst geringe Größenzunahme auf, die es rechtfertigen, diese Tumore erst dann zu entfernen, wenn sie nachweislich wachsen und eine neurologische Beeinträchtigung droht. Oft werden auch elektrophysiologische Messungen vorgenommen, um eine objektive Beurteilung einer neurologischen Funktionsstörung vornehmen zu können.
Bei der Entscheidung zur Entfernung eines oder beider Akustikusneurinome müssen viele Kriterien herangezogen werden. Sowohl durch die Tumore selbst als auch durch die Operationen besteht das Risiko für den Patienten zu ertauben. Hierbei spielen das Alter des Betroffenen, die Hörfunktion und die Größe der Tumore eine Rolle.
Häufig werden bei Tumoren bei NF 2 auch zunächst verlaufskontrolliert, um anhand ihres Wachstumsverhaltens zu entscheiden, ob operiert werden muss.
Hinsichtlich der Tumoren an den peripheren Nerven orientiert man sich an denselben Kriterien, wie bei der NF 1 beschrieben.
Chirurgische Therapiemöglichkeiten der Schwannomatose
Bei der Schwannomatose wird die Indikation zur Operation der Neurinome (Schwannome) sehr großzügig gestellt, da diese meist sehr schmerzhaft sind. Das kann, wie bei den Neurofibromatosen auch, dazu führen, dass betroffene Patienten mehrfach operiert werden müssen.
- Orbitatumore
- endokrine Orbitopathie
Raumfordernde Prozesse in der Augenhöhle (Orbita) können zu Schmerzen, Doppelbildern und Sehstörungen wie Sehschärfe- und
Gesichtsfelddefekte und auch einer sichtbaren Vorwölbung des Augapfels (Protrusio bulbi) führen. Die Vielfalt der Beschwerden ist dadurch bedingt, dass in der Orbita viele Strukturen auf sehr engem Raum benachbart zueinander vorliegen und gleichzeitig sehr unterschiedliche Erkrankungen (Tumore, Entzündungen, Verletzungen, Auswirkungen von Erkrankungen des Hirn- und Gesichtsschädels) auftreten können.

Erkrankungen der Augenhöhle treten auch abhängig vom Lebensalter unterschiedlich häufig auf. Bei jungen Patienten treten vermehrt Optikusgliome und Rhabdomyosarkome, bei Patienten mittleren bis höheren Lebensalters Kavernome, Meningeome, endokrine Orbitopathie und im höheren Lebensalter Karzinome und Lymphome auf.
Augenärztliche Untersuchungen mit Visus- und Gesichtsfeldbestimmungen, Messungen der Augäpfelpositionen bei einer Protrusio bulbi und Bilduntersuchungen im Magnetresonaztomographen (Kernspintomographie) sowie bei knöcherner Beteiligung auch der Computertomographie sind wichtige diagnostische Untersuchungen.
 Einige Orbitaerkrankungen können nur verlaufskontrolliert werden, bei zunehmenden Beschwerden ist aber häufig auch eine aktive Behandlung erforderlich Neben medikamentösen und strahlentherapeutischen Behandlungsmethoden hat die chirurgische Therapie eine wichtige Bedeutung.
Einige Orbitaerkrankungen können nur verlaufskontrolliert werden, bei zunehmenden Beschwerden ist aber häufig auch eine aktive Behandlung erforderlich Neben medikamentösen und strahlentherapeutischen Behandlungsmethoden hat die chirurgische Therapie eine wichtige Bedeutung.
Abhängig von der genauen Lage, und Größe sowie der vermuteten Tumorart können die Erkrankungen über sehr unterschiedliche Wege (Zugänge) operiert werden.
In Kooperation mit den augenärztlichen und HNO-Kollegen werden in der Neurochirurgie des Sankt Gertrauden-Krankenhaus alle etablierten Zugänge für Orbitaerkrankungen durchgeführt.
Transkonjunktivaler Zugang
Veränderungen, die sich innerhalb des Muskeltrichters hinter dem Augapfel befinden können gut über einen Weg erreicht werden, für den die Bindehaut des Auges eröffnet wird, so kann ein Hautschnitt vermieden werden.
Mittelgroße Kavernome und einige andere gutartige Veränderungen können sicher über diesen Weg operiert werden.
Lateraler Zugang
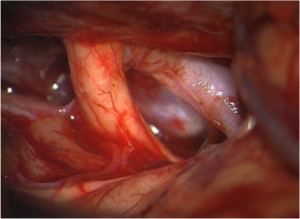
Veränderungen seitlich des Sehnervens können über einen seitlichen Zugang (laterale Orbitotomie) operiert werden. Hierzu wird ein Hautschnitt im Bereich des seitlichen Augenwinkels angelegt. Anschließend wird ein Teil der seitlichen knöchernen Wand der Augenhöhle vorübergehend entfernt (Im Bild lila eingefärbt) und am Ende der Operation mit kleinen Titanplättchenen wieder eingesetzt. Über diesen Weg können unter anderem Opticusscheidenmeningeome, Kavernome, Tumoren der Tränendrüse, Neurinome und Neurofibrome chirurgisch behandelt werden.
Supraorbitaler Zugang
Veränderungen oberhalb des Sehnervens können über einen supraorbitalen Zugang erreicht werden. Hierbei wird ein Hautschnitt im Verlauf der Augenbraue durchgeführt. Ein Teil der oberen knöchernen Orbitawand wird wie beim lateralen Zugang beschrieben vorübergehend entfernt und am Ende wieder eingesetzt. Über diesen Zugang können auch sehr große weit nach hinten reichende Prozesse, z.B. Kavernome sicher entfernt werden.
Transkranieller Zugang (frontolateral / pterional)
 Veränderungen, die sich im hinteren Teil der Augenhöhle ausdehnen oder sich sogar bis in den Gehirnschädel weiter erstrecken, können über einen Zugang mit Schädeldacheröffnung (transkraniell) operiert werden. Hierdurch können auch Veränderungen behandelt werden, die den Sehnervenkanal betreffen.
Veränderungen, die sich im hinteren Teil der Augenhöhle ausdehnen oder sich sogar bis in den Gehirnschädel weiter erstrecken, können über einen Zugang mit Schädeldacheröffnung (transkraniell) operiert werden. Hierdurch können auch Veränderungen behandelt werden, die den Sehnervenkanal betreffen.
Auch wenn der Zugang zunächst sehr invasiv erscheint, erhält der Neurochirurg mit diesem Zugang einen sehr guten Überblick über alle sensiblen Strukturen und kann so auch ausgedehnte Veränderungen sehr sicher operieren.
Die Sicherheit und der Funktionserhalt stehen bei der Wahl dieses Zuganges daher häufig im Vordergrund. Der Hautschnitt wird bei diesem Zugang hinter der Haargrenze angelegt, so dass später keine sichtbare Narbe mehr zu sehen ist.
Der transkranielle Zugangsweg wird häufig für Meningeome genutzt. Dies sind Tumore, die von der Hirnhaut (Meningen) ausgehen. Die Hirnhäute überziehen wie eine dünne Hülle nicht nur den Knochen des Hirninnenraumes, wozu auch Teile des Orbitadaches und der Orbitawände gehören, sondern auch den Sehnervenverlauf in der Augenhöhle. Häufig tritt bei diesen Meningeomen auch eine Tumorbeteiligung der Knochen auf.
Bei der operativen Behandlung muss daher häufig auch der erkrankte Knochen mit entfernt und dann durch gesunden Knochen oder Kunstknochen ersetzt werden. Durch die Tumorentfernung und die damit verbundene Entlastung des Sehnervens kann in den meisten Fällen wieder eine Verbesserung oder sogar Normalisierung der Sehfunktion erreicht werden.
Bei den Sphenoorbitalen Meningeomen kann es zu sehr ausgedehnten Tumorveränderungen mit Verdrängung und Einwachsen in die Strukturen des Orbitainhaltes einschließlich der Augenmuskeln kommen. Diese Erkrankung tritt meist im mittleren bis hohen Lebensalter auf, Frauen sind hiervon häufiger betroffen als Männer. Das Auge kann weiter nach vorne stehen (Exophthalmus) und der Schläfenbereich wirkt durch den veränderten Knochen und Temporalismuskel häufig verdickt. Bei einer Sehverschlechterung muss muss häufig auch der Sehnervenkanal mit geöffnet und entlastet werden.

Meningeome und andere Tumore, die auf spezielle Strukturen im Bereich des Gehirnschädels mit naher Beziehung zur Orbita und dem Sehnerven begrenzt sind, wie Tuberculum sellae Meningeome, Clinoidfortsatzmeningeome, mediale Keilbeinflügelmeningeom, Kraniopharyngeome und einige Hypophysentumore, können ebenfalls sehr sicher über diesen Zugang entfernt werden.
Häufig sind bei diesen Tumoren beide Sehnerven sowie die Sehnervenkreuzung (Chiasma opticum) betroffen. Durch die mit diesem Zugang verbundene gute Übersicht können die für die Durchblutung des Gehirnes wichtigen Gefäße, wie die Arteria carotis interna (ACI), geschont werden.
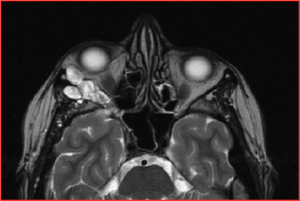
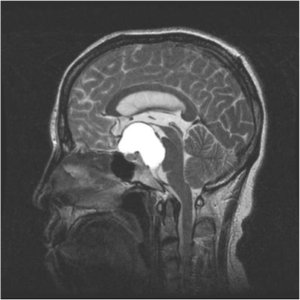
MRT-Bilder eines Kraniopharyngeom mit Druck auf die Sehnervenkreuzung (Chiasma).
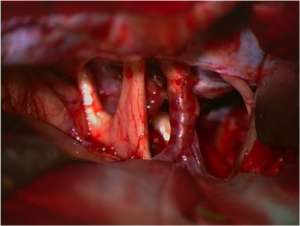
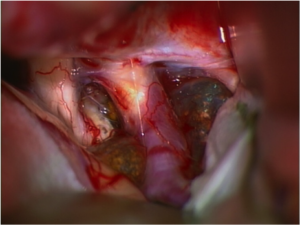
Intraoperative Bilder einer Operation eines Kraniopharyngeom vor und nach Tumorentfernung mit freier Sehnervenkreuzung (Chiasma).
Optikusscheidenmeningeome
Optikusscheidenmeningeome entstehen aus der Sehnervenscheide, die den Sehnerven in seinem Verlauf in der Orbita umgibt. Je nach Lokalisation werden die Optikusscheidenmeningeome als Typ I (intraorbital,d.h. in der Augenhöhle wachsend), Typ II (im Sehnervenkanal wachsend) und Typ III (bis nach intrakraniell, d.h. in den Gehirnraum einwachsend) eingeteilt. Bei den Typ I und Typ II Tumoren kann eine Teilentfernung und eine Entlastung im Bereich des Sehnervenkanales zu einer Verbesserung oder Stabilisierung der Sehfunktion beitragen. Bei Typ III Tumoren kann über einen transkraniellen Zugang eine operative Tumorentfernung meist mit gleichzeitiger Entlastung des Sehnervenkanals durchgeführt werden. Im Anschluss an die operative Therapie ist auch eine Bestrahlung des orbitalen Tumoranteils möglich.
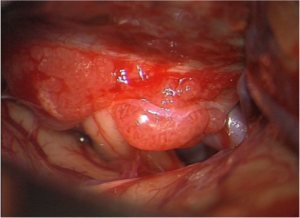
Intraoperatives Bild eines sich bis in den Gehirnschädel ausdehnenden Opticusscheidenmeningeoms vor und nach der Tumorentfernung mit befreitem Sehnerven.
Intraoperativer Aspekt eines Optikusscheidenmeningeoms (Typ 2a) mit Durchwachsen des Meningeoms durch den Sehnervenkanal in den intrakraniellen Raum; Operation über einen Transkranieller operativer Zugang bei einem bis in den Gehirnraum wachsenden Opticusscheidenmeningeom [TU] (linke Seite), nach Tumorentfernung mit entlastetem Sehnerven [SN] und befreitem Hirngefäß [ACI] (rechte Seite).
Optikusgliome
Optikusgliome kommen gehäuft im Kindesalter und im Rahmen einer Neurofibromatose vor. Das Wachstum ist sehr langsam. Bei einem weit vorstehenden Auge mit hochgradiger Sehverschlechterung kann der Tumor hinter dem Augapfel (Bulbus) und bei Wachstum nach intrakraniell vor der Sehnervenkreuzung (Chiasma) abgesetzt werden. Das Auge selbst bleibt dabei erhalten und beweglich.
Periphere Nerven
Periphere Nerven sind Nerven, die im gesamten Körper vorhanden sind und verschiedenste Funktionen erfüllen. Sie sorgen für das Gefühl auf der Haut, die Schmerzempfindung, vermitteln die Bewegung der Muskulatur und erfüllen weitere wichtige Funktionen.
Schädigungen peripherer Nerven können verschiedene Ursachen haben, z.B.:
- Unfälle
- Entzündungen
- Tumoren
- Überlastung
- „Engpässe“
Beschwerdebild
Ist ein Nerv geschädigt, äußert sich dieses durch:
- Schmerzen
- Taubheitsgefühl
- „Kribbeln“
- Schwäche der vom Nerven versorgten Muskulatur
Behandlung
Schädigungen peripherer Nerven können chirurgisch behandelt werden. Die Art und Weise der Behandlung ist abhängig von der Ursache der Nervenschädigung. Ist ein Nerv z.B. durch Bindegewebe eingeengt, kann diese „Engstelle“ beseitigt werden. Hierzu wurden auch minimalinvasive und endoskopische Operationsmethoden nach dem Prinzip der „Schlüssellochchirurgie“ entwickelt.
Ist ein Nerv durch einen Unfall verletzt, ist auch eine Naht von Nerven möglich, um diese Nerven wieder zusammenzufügen und um eine Heilung des Nerven zu begünstigen.
Die Engpasssyndrome
- Karpaltunnelsyndrom: Nervus medianus, Engpass beim Durchtritt am Handgelenk zur Handfläche
- Kubitaltunnelsyndrom: Nervus ulnaris, Engpass beim Eintritt unterhalb des Ellenbogengelenks in die Unterarmmuskulatur (ellenwärts)
- Tarsaltunnelsyndrom: Nervus tibialis, Engpass beim Durchtritt unter den Bändern des Sprunggelenks hinter dem Innenknöchel
- Supinatorlogensyndrom: Ast des Nervus radialis, Engpass beim Durchtritt durch die Muskulatur unterhalb des Ellenbogengelenks (speichenwärts)
- Meralgia paraesthetica: Nervus cutaneus femoris lateralis, Engpass beim Austritt aus der seitlichen Bauchhöhle im Bereich der vorderen Beckenkante Richtung Leiste
- Skalenus-anterior-Syndrom: Anteile des Plexus cervicalis, Engpass beim Durchtritt durch die Halsmuskulatur Richtung Schlüsselbein
Die häufigsten Krankheitsbilder sind das sogenannte Karpaltunnelsyndrom am Handgelenk und das Sulcus-Ulnaris-Syndrom/Cubitaltunnelsyndroms am Ellenbogen.
Die Beschwerden resultieren aus einer Verdickung von Bindegewebe und Haltebändern im Bereich des Handgelenks oder des Ellenbogens. Diese können durch Überlastung entstehen oder haben auch weitere unterschiedlichste Ursachen z.B.:
- Entzündungen
- als Folge von Unfällen mit Knochenbrüchen im Handgelenks- oder Ellenbogenbereich
- als Folge von Schwangerschaften und der damit manchmal einhergehenden Bindegewebsveränderung
- es existiert in einigen Fällen auch ein familiär gehäuftes Auftreten
Beschwerden des Karpaltunnelsyndroms
- nächtliche Schmerzen
- Kribbelmissempfindungen oder Taubheitsgefühl in den ersten drei Fingern einer Hand
- Rückgang der Muskulatur des Daumenballens mit Muskelschwäche
- Störungen bei der Koordination der Handbewegung
(insbesondere der ersten drei Finger- Daumen, Zeige- und Mittelfinger)
Beschwerdebild des Sulcus-ulnaris-Syndroms
- Druckempfindlichkeit des Ellenbogens
- Verminderung der Kraft der Muskulatur teils auch mit Muskelatrophie (Muskelgewebsverringerung)
- Schmerzen im Unterarm teilweise auch mit ausstrahlenden Schmerzen in den Oberarm
- Missempfindungen – Kribbel, Taubheitsgefühl/ Gefühllosigkeit in einem bestimmten Hautbereich
Die operative Behandlung
Das Ziel ist die Beseitigung einer Druckwirkung auf den jeweiligen Nerven. Dies gelingt durch Freilegung des Nerven. Diese Operationen können in den meisten Fällen ambulant im sogenannten ambulanten OP-Zentrum durchgeführt werden. Da es sich in der Regel um kleinere, kurze Eingriffe handelt, können sich die Patientinnen und Patienten zu Hause erholen.
Beim Karpaltunnelsyndrom wie auch auch beim Kubitaltunnelsyndrom können sowohl endoskopische als auch offene Techniken verwendet werden.
Tumore peripherer Nerven
Ziel der Operation ist die vollständige Entfernung des jeweiligen Tumors unter funktionserhaltendem Aspekt. Das heißt, dass die Funktion des Nervens möglichst vollständig oder soweit wie möglich erhalten werden soll.
Nervenverletzungen und Nerventranspositionen
Ist es zu einer Verletzung oder sogar Durchtrennung eines Nervens durch einen Unfall gekommen, ist nur in einigen Fällen eine sofortige Naht des Nerven möglich. Häufiger ist jedoch (aus verschiedenen Gründen) eine sogenannte „sekundäre“ Naht des Nerven zu einem späteren Zeitpunkt erforderlich.
Im Rahmen der Operation von Nerven nach Unfällen ist die „Transposition“ von Nerven möglich. Das heißt: Ein anderer, weniger wichtiger Nerv wird an einer anderen Stelle des Körpers entfernt und in den Bereich des verletzten Nervs verlagert und eingenäht. Hierfür wird meist ein Nerv aus dem Unterschenkel verwendet, welcher nicht die Bewegung der Muskulatur steuert.
Insgesamt ist durch das fortschreitende medizinische Wissen und durch neue technische Entwicklungen eine funktionserhaltende und schonende operative Behandlung verschiedenster Krankheitsbilder peripherer Nerven möglich. Die Art und Weise der Umsetzung muss in jedem einzelnen Fall einer Patientin bzw. eines Patienten individuell abgestimmt werden, um das bestmögliche Ergebnis zu erreichen.
Periphere Nerven können auch von Verletzungen betroffen sein. Verletzungsmechanismen sind neben der kompletten Durchtrennung/ Zerreißung auch Druck- und Dehnungsschäden unterschiedlichen Ausmaßes. Letztere heilen bei geringerem Verletzungsgrad mit physio- und/ oder ergotherapeutischer Unterstützung meist von allein.
Dabei steigt jedoch das Risiko einer anhaltenden Funktionsstörung des Nerven mit dem Grad der Schädigung. Auch heilen die geschädigten Nerven mit niedrigem Verletzungsgrad i.d.R. schneller als Nerven mit höherem Verletzungsgrad. Dabei gibt es aber zwischen den Nerven Unterschiede bei den Regenerationschancen.
Durchtrennte oder zerrissene Nerven müssen chirurgisch versorgt werden. Unter dem Mikroskop werden dabei die beiden Nervenstümpfe mittels hauchdünner Fäden wieder aneinandergenäht. Manchmal gelingt dies aber nicht, ohne dass die Nahtstelle dabei unter Zug steht, da sich der durchtrennte Nerv verkürzt hat.
In diesen Fällen entnimmt man am Unterschenkel der Patientin bzw. des Patienten ein Stück des sog. Nervus suralis, um es als Überbrückung zwischen die beiden Nervenstümpfe zu nähen. Dies ist notwendig, um den nachwachsenden Nervenfasern eine Leitstruktur (ähnlich einem Tunnel) zu geben, an der entlang sie wieder aussprossen können, um zu ihrem eigentlichen Bestimmungsort (z.B. Muskel) zu wachsen.
Der Nervus suralis ist ein reiner Gefühlsnev, der für diese Art der Nervenrekonstuktion „geopfert“ werden kann, da durch seine Durchtrennung keine Lähmungen sondern nur umschriebene Gefühlsstörungen im Bereich des Fußaußenrandes und der Fußsohle zu erwarten sind.
Ein Spezialgebiet der Nervenrekonstuktion ist die Plexuschirurgie. Plexus heißt übersetzt „Geflecht“ und bezeichnet die Nervenstrukturen, die sich durch Überkreuzung und Verflechtung der Nervenwurzeln ergeben, kurz nachdem diese aus der Wirbelsäule ausgetreten sind.
Aus diesen Geflechten bilden sich dann die eigentlichen „Nerven“, die u.a. zu den Armen und Beinen ziehen. Es gibt einen solchen Plexus zu beiden Seiten der Halswirbelsäule, den Plexus brachialis oder auch Plexus cervicobrachialis. Einen weiteren Plexus findet man zu beiden Seiten der Lendenwirbelsäule, den Plexus lumbalis oder auch Plexus lumbosacralis. Letzterer spielt in der Nervenchirurgie eine untergeordnete Rolle.
Der Plexus brachialis oder Plexus cervicobrachialis kann von einem Engpasssyndrom (Thoracic-outlet- oder Skalenus-anterior-Syndrom, s.o.), Verletzungen oder auch Tumoren (bspw. Tumoren der Lungenspitze) betroffen sein. Auch kommen Strahlenschäden nach Strahlentherapie in diesem Bereich vor.
Häufigste Ursache von Verletzungen des Plexus brachialis sind Stürze vom Motorrad, bei denen der Motorradfahrer typischerweise nach vorn über den Motorradlenker stürzt (Auffahrunfälle). Der Plexus gerät hierbei schlagartig unter heftige Zugeinwirkung, wodurch einzelne oder mehrere Strukturen des Plexus reißen können. Nicht selten kommt es auch zu einem vollständigen Ausriss der Nervenwurzeln aus dem Rückenmark.
Die letztgenannten Verletzungen haben hierbei die ungünstigste Langzeitprognose. Die chirurgische Behandlung besteht bei diesen Verletzungen in einer Rekonstruktion der zerstörten Plexusanteile. Oft lassen sich diese, v.a. aber bei komplexen Verletzungen mit Nervenwurzelausrissen, nicht primär rekonstruieren.
Es müssen dann Möglichkeiten gesucht und geschaffen werden, dass die verletzten Nerven „über Umwege“ wieder eine (Teil-)Funktion erlangen. In aller Regel gelingt aber selbst bei optimalem Regenerationserfolg nur die Wiederherstellung einiger weniger Nervenfunktionen.
Zweithäufigste Verletzungsursache sind die sog. geburtstraumatischen Plexusläsionen bei Neugeborenen, die durch Dehnung der Plexusstrukturen unter der Geburt des Kindes auftreten. Insgesamt sind diese Schädigungen selten und heilen meist aufgrund des nur niedrigen Verletzungsgrades durch konsequente Physiotherapie von allein.
- Tumore Rückenmark/Nervenwurzeln
- Ependymome, Astrozytome
- Neurinome, Meningeome
- Syringomyelie
- Gefäßmissbildungen
- Tethered Cord
Die Schädelbasis
Die Schädelbasis umfasst den unteren Teil des Schädels einschließlich der Übergänge zur Halswirbelsäule, zum Nasen-Rachenraum und zum Gesichtsschädel. Krankheitsherde in diesem Bereich wirken sich oft auf die tief gelegenen Teile des Gehirns (z.B. Hirnstamm) und die 12 Hirnnerven aus, so dass sie manchmal erst durch diese Auswirkungen bemerkt werden.
Solche Krankheitsherde können durch Tumore (z.B. Keilbeinflügelmeningeome, Akustikusneurinome), aber auch durch Verletzungen (z.B. Schädelbrüche im Bereich der Frontobasis), eine Instabilität der Kopfgelenke oder Entzündungen gebildet werden.
Wenn durch die Erkrankung Hirnnerven betroffen sind, dann äußert sich das in Symptomen wie:
- Riech- und Geschmacksstörungen (Riechnerv)
- Sehstörungen (Sehnerv)
- Doppelbilder (drei Augenmuskelnerven)
- Gesichtsschmerz oder Taubheitsgefühl in Teilen des Gesichtes (Trigeminus)
- Lähmung von Teilen der Gesichtsmuskulatur (Gesichtsnerv, Nervus fazialis)
- Hörminderung, Ohrgeräusche = Tinnitus (Hörnerv)
- Schwindel und Gangunsicherheit (Gleichgewichtsnerv)
- Schluckstörungen, Heiserkeit (Schlucknerven)
- Schwäche der Gesichts-, Kopf- und Schultermuskulatur
Andere Symptome wie Gangunsicherheit, Lähmungen und Gefühlsstörungen im ganzen Körper können durch Druck auf den Hirnstamm ausgelöst werden. Durch eine Verlegung des Abflusses der Hirnflüssigkeit (Liquor) entstehen Gangstörungen, Gedächtnisstörungen, Kopfschmerzen und Störungen der Kontrolle der Blasenfunktion.
Drückt ein Tumor auf den Vorderlappen oder den Schläfenlappen des Gehirns, dann können auch Persönlichkeitsveränderungen und Krampfanfälle auftreten. Auch hormonelle Störungen (Druck auf die Hirnanhangsdrüse = Hypophyse) sind manchmal Zeichen eines Krankheitsherde im Bereich der Schädelbasis.
Neurochirurgische Behandlung
Für die Behandlung von Krankheitsherden im Bereich der Schädelbasis ist eine gute Zusammenarbeit mehrerer Experten in interdisziplinären Zentren oft der beste Weg. In unserem interdisziplinären Team arbeiten Expertinnen und Experten der Neurochirurgie, Mund-Kiefer-Gesichtschirurgie, HNO, Augenheilkunde, Neuroradiologie und Strahlentherapie zusammen. In einer Schädelbasiskonferenz wird in schwierigen Fällen gemeinsam über die beste Behandlungsform beraten.
Verletzungen der Schädelbasis müssen häufig sehr rasch versorgt werden. Bei langsam wachsenden Tumoren besteht dagegen oft medizinisch kein unmittelbarer Zeitdruck. Manchmal werden abschwellende oder wachstumshemmende Medikamente eingesetzt. Gefäßreiche Prozesse sind geeignet für eine Behandlung mit Kathetern (Embolisation). Die Strahlentherapie und die Radiochirurgie können bei manchen Tumoren sehr erfolgreich – oft zusätzlich zur chirurgischen Behandlung – eingesetzt werden.
Eine Operation ist sinnvoll, wenn andere Behandlungen weniger wirksam sind, diese zu starke Nebenwirkungen hervorrufen können oder die Diagnose in Frage steht. Das Ziel der Operation ist die Beseitigung der Ursache der vorhandenen und die Verhinderung oder Verzögerung des Auftretens neuer Beschwerden.
Die Wahl der Operationsmethode richtet sich nach der Beschaffenheit und der Lage des Krankheitsprozesses. Der operative Zugang sollte so minimal wie möglich gestaltet werden. Dazu eignen sich besonders mikrochirurgische und endoskopische Verfahren, manchmal auch in Kombination. Je nach Lage des Krankheitsherdes arbeiten Expertinnen und Experten verschiedener Spezialgebiete bei der Operation Hand in Hand.
Navigationsgeräte und ein Monitoring der Funktionen der Hirnnerven können die exakte Operationsplanung und den Eingriff selbst unterstützen. Unter dem Mikroskop kann die Operateurin bzw. der Operateur den Krankheitsprozess sehen.
Akustikusneurinom (Vestibularisschwannom)
Klinik und Tumorverhalten
Akustikusneurinome sind gutartige Tumoren mit einem meist langsamen, verdrängenden Wachstum. Die angrenzenden Strukturen haben daher Zeit sich anzupassen, so dass schwere klinische Beschwerden häufig erst sehr spät auftreten. Selbst die betroffenen Nerven können lange Zeit eine nicht oder nur gering beeinträchtigte Funktion aufweisen. Akute Verschlechterungen entstehen meist, wenn durch die zunehmende Raumforderung und Druck eine Durchblutungsstörung angrenzender Nervenstrukturen auftritt. Einige Schwannome entwickeln flüssigkeitsgefüllte Tumoranteile, diese Anteile können schneller an Größe zunehmen und führen häufiger zu klinischen Störungen. Im Zusammenhang mit bestimmten Erberkrankungen, wie der Neurofibromatose Typ 2, treten vermehrt Schwannome auf. Abhängig von der Verlaufsform der Neurofibromatose weisen diese Tumore dann auch ein schnelleres Wachstum auf und betreffen häufig mehrere Hirnnerven gleichzeitig.
Beschreibung
Die Bezeichnung Akustikusneurinom (AN oder AKN) ist historisch begründet. Korrekter ist die Bezeichnung Vestibularisschwannom. Der Tumor geht vom vestibulären Anteil des Nervus vestibulocochlearis (“Achter Hirnnerv”) aus, der Informationen vom Gleichgewichtsorgan an das Gehirn vermittelt und nicht vom cochlearis-Anteil, der die Hörimpulse leitet. Der achte Hirnnerv verläuft zusammen mit dem Nerv für Gesichtsbewegungen (siebter Hirnnerv) vom Hirnstamm in den inneren Gehörgang (ein kleiner knöcherner Kanal im Felsenbein) bis zum Hör- und Gleichgewichtsorgan im Felsenbeinknochen. Meist beginnt das Wachstum des Tumors im inneren Gehörgang. Mit zunehmendem Wachstum dehnt sich der Tumor dann schließlich bis in den Kleinhirnbrückenwinkel aus. Der Kleinhirnbrückenwinkel ist eine Beschreibung für den Raum zwischen Hirnstamm und Kleinhirn im Bereich der hinteren Schädelgrube.
Beschwerden
Häufig beginnt die Beschreibung der Beschwerden mit einem Hörsturzereignis mit akuter einseitiger Verschlechterung des Hörvermögens und häufig gleichzeitig einsetzendem Ohrgeräusch (Tinnitus). In vielen Fällen kommt es unter einer die Durchblutung fördernden Infusionsbehandlung vorübergehend wieder zu einer Besserung. Im weiteren Verlauf treten dann meist erneut Hörsturzereignisse auf und es kommt zu einer zunehmenden Verschlechterung des Hörvermögens. Schwindel und Gleichgewichtsbeschwerden sind die am zweithäufigsten beklagten Beschwerden und können auch gemeinsam mit der Hörverschlechterung und dem Tinnitus auftreten. Mit schonenden elektrophysiologischen Messungsverfahren (BERA, AEP), die die elektrische Weiterleitung des Hörsignals vom Hörorgan zum Gehirn auswerten, kann bei solchen Beschwerden schon frühzeitig der Verdacht auf ein Vestibularisschwannom gestellt und die beweisende bildgebende Diagnostik veranlasst werden. Bei großen Tumoren können durch Druck auf das Kleinhirn und den Hirnstamm zusätzlich Gangstörungen und Bewegungsstörungen auftreten. Bei großen Tumoren können auch die benachbarten Hirnnerven in ihrer Funktion beeinträchtigt werden. Dies kann sich in Gefühlsstörungen im Gesicht (fünfter Hirnnerv), Bewegungsstörungen des Gesichtes (siebter Hirnnerv) und Schluckstörungen (neunter und zehnter Hirnnerv ) äußern. Bei noch größeren Tumoren kann es zu einer Behinderung der Nervenwasserzirkulation, zu einem so genannten Verschlusshydrozephalus, kommen. Der hierdurch bedingte Hirndruck führt zu Kopfschmerzen, Erbrechen und Bewusstseinsstörungen.
Diagnostik
Die vollständige Diagnostik umfasst außer einer gründlichen Erhebung der Krankengeschichte und einer umfassenden klinischen Untersuchung:
- HNO-Untersuchung mit Audiogram, Sprachdiskrimination, spezielle elektrophysiologische Untersuchungen
- MRT(Magnetresonanztomographie)
- Hoch auflösendes CT des Knochens der hinteren Schädelgrube und des Felsenbeins
- Bei einer operativen Behandlung erfolgen eine zusätzliche Röntgendiagnostik der Halswirbelsäule und des Brustkorbes, eine Herzechountersuchung und Blutuntersuchungen.
Behandlungsoptionen
Abhängig von der klinischen Beschwerdesymptomatik, der Größenzunahme eines Tumors, des Alters und der Präferenz der Patientin bzw. des Patienten stehen drei Behandlungsoptionen zu Verfügung:
- Beobachtung mit regelmäßigen Verlaufskontrollen
- Stereotaktische Bestrahlung
- Operative Entfernung
Beobachtung
Bei älteren Patientinnen und Patienten ohne stark beeinträchtigende Beschwerden, mit kleinem Tumor (Tumorausdehnung auf den inneren Gehörgang beschränkt) und ohne Nachweis eines schnellen Tumorwachstums. Die Kontrollen sollten zunächst engmaschig (sechs Monate) erfolgen. Bei unveränderten klinischen und bildgebenden Befunden können dann die Kontrollintervalle verlängert werden.
Stereotaktische Bestrahlung
Da Vestibularisschwannome gutartige Tumoren sind, ist eine „normale“ Tumorbestrahlung nicht effektiv. Eine hochdosierte Strahlenbehandlung in einem definierten Zielpunkt kann aber unabhängig vom Wachstumsverhalten zu einer Gewebezerstörung führen. Die stereotaktische Bestrahlung von Vestibularisschwannomen erfolgt seit ungefähr zehn Jahren mit dem Gamma-Knife bzw. mit Linearbeschleunigern. Das Ziel dieser Behandlungsform ist eine weitgehende Zerstörung des Tumorgewebes. Durch die Planung der Strahlendosisverteilung sollen die angrenzenden Nervenstrukturen geschont werden, dies bedingt jedoch meist eine nur unvollständige Tumorzerstörung im Tumorrandbereich. Das Verfahren wird üblicherweise nur für Tumore eingesetzt, die einen Durchmesser von weniger als 2 cm aufweisen. Durch die Behandlung kann eine Größenabnahme erreicht oder zumindest das weitere Größenwachstum aufgehalten werden. Langzeitergebnisse, insbesondere zu den langfristigen Auswirkungen auf den Gesichtsnerven und eine Resthörfunktion, liegen bisher nicht vor. Schwindel- und Gleichgewichtsstörungen können mit der stereotaktischen Therapie nicht effektiv behandelt werden. Für ältere Patientinnen und Patienten mit kleinen Tumoren oder Patientinnen und Patienten, die Kontraindikationen für eine Operation aufweisen, stellt dieses Verfahren eine sinnvolle Behandlungsoption dar.
Operation
Die Operation kann über unterschiedliche Zugangswege erfolgen. In unserer Klinik erfolgt die Operation überwiegend über eine Eröffnung der Hinterhauptschuppe (retrosigmoidaler oder lateral suboccipitaler Zugang). Hierzu ist nur eine kleinflächige Rasur hinter dem Ohr notwendig. Nach Eröffnung des hinteren Schädeldaches gelangt man zwischen dem Felsenbeinknochen und dem Kleinhirn bis zu dem Tumor, das Kleinhirngewebe wird hierzu nur leicht verlagert. Der innere Gehörgang wird eröffnet und unter mikroskopischer Sicht erfolgt die Tumorentfernung, die in 99 Prozent vollständig möglich ist. Die Operation erfolgt unter einer permanenten elektrischen Überwachung der Hörnerven- und Gesichtsnervenfunktion. Auf diese Weise kann bei 95 Prozent der Patientinnen und Patienten die Gesichtsnervenfunktion erhalten, bei etwa 50 Prozent der Patientinnen und Patienten kann das vorhandene Hörvermögen bewahrt werden. Die Operation erfolgt typischerweise in einer (halb-)sitzenden Position, die eine besonders gute Sicht der empfindlichen Nervenstrukturen ermöglicht. Für Patientinnen und Patienten bei denen nach der Operation eine anhaltende Gesichtsnervenlähmung auftritt, kann durch eine Nervenrekonstruktion eine Wiederherstellung der Bewegungsfunktion des Gesichtes erfolgen. Die operative Behandlung empfehlen wir jungen Patientinnen und Patienten sowie solchen mit größeren Tumoren. Durch die Resektion des Tumors ist außerdem eine Besserung der Schwindel- und Gleichgewichtssymptomatik möglich. Bei älteren Patientinnen und Patienten mit kleineren Tumoren und einer schweren Schwindelsymptomatik stellt daher die Operation eine effektive Behandlungsoption dar. Für Patientinnen und Patienten, die an einer Neurofibromatose Typ 2 erkrankt sind, empfehlen wir eine Kombination aus einem abwartenden und operativen Vorgehen. Eine operativ vollständige Resektion der Tumore ist bei diesen Patientinnen und Patienten zu etwa 80 Prozent möglich. Allerdings kommt es häufig zu Neutumoren und Rezidiven, so dass bei erneuten Beschwerden oder deutlicher Größenzunahme der Tumore erneut operiert werden muss. Auch nach strahlentherapeutischen Behandlungen treten häufig Rezidive oder weitere Tumore auf, die dann nicht mehr bestrahlt werden können. Die gewebeschädigenden Effekte einer stereotaktischen Therapie behindern aber weitere Operationen erheblich, so dass wir bei Patientinnen und Patienten mit einer Neurofibromatose von einer strahlentherapeutischen Behandlung abraten. An Neurofibromatose Typ 2 erkrankte Patientinnen und Patienten entwickeln typischerweise beidseitige Vestibularisschwannome. Trotz der modernen operativen Behandlungsmethoden ertauben viele Patientinnen und Patienten im Laufe der Zeit beidseitig. Das auditorische Hirnstammimplantat stellt ein inzwischen etabliertes Verfahren dar wieder ein Hörvermögen zu entwickeln.
Hypophysenadenom
Die Hypophyse (Hirnanhangsdrüse) ist eine etwa kirschkerngroße, übergeordnete Hormondrüse, welche sich im Bereich der Sella turcica – einer Mittellinienstruktur der knöchernen Schädelbasis – befindet und eine ganz wesentliche Bedeutung für die Regulationsvorgänge im Körper besitzt.
Die Hypophyse selber ist in einen Hypophysenvorderlappen (Adenohypophyse) und einen Hypophysenhinterlappen (Neurohypophyse) unterteilt und unterliegt durch einen Rückkopplungsmechanismus wiederum der Funktionssteuerung durch den Hypothalamus. Die Hormone der Hypophyse kontrollieren ihrerseits die Freisetzung von Hormonen in untergeordneten Geweben oder Drüsen.
Wichtige HVL-Hormone sind das STH (Wachstumshormon), das Prolaktin (Reifung und Milchproduktion der Brustdrüse), das ACTH (Freisetzung von Cortisol in der Nebennierenrinde), das TSH (Freisetzung von Schilddrüsenhormonen), LH und FSH (Reifung der Spermien und Freisetzung von Testosteron beim Mann, Menstruationszyklus bei der Frau).
Der HHL dient hingegen der Speicherung und Freisetzung von ADH (verantwortlich für die Rückresorption von freiem Wasser in der Niere) und Oxytocin (Kontraktion der Gebärmutter und Milcheinschuss in die Brustdrüse).
Das Hypophysenadenom ist ein gutartiger – d.h. gegenüber seiner Umgebung scharf begrenzt wachsender und keine metastasenbildender – Tumor, welcher in den meisten Fällen von den Zellen des Hypophysenvorderlappens ausgeht und klinische Symptome hervorruft: Zum einen durch eine funktionelle Störung des Organs – im Sinne einer überschießenden oder mangelhaften Hormonproduktion – zum anderen auch durch eine Druckschädigung anatomisch benachbarter Strukturen – hier insbesondere der Sehnerven mit der Folge von Gesichtsfeldausfällen sowie einer Verminderung der Sehschärfe.
Typische Beschwerden einer HVL-Insuffizienz sind Muskelschwäche und Antriebsarmut, Kälteintoleranz, Verstopfung, Hautblässe, nachlassende Libido und Potenz, verminderte Körperbehaarung.
Ausfälle des HHL führen zum Krankheitsbild des Diabetes insipidus, welches durch ein starkes Durstgefühl und deutlich erhöhte Urinmengen (bis zu 10 l/d) gekennzeichnet ist. Überfunktionen der Hypophyse sind klassischerweise mit Krankheitsbildern verbunden, welche sich durch die Funktion des jeweiligen Hormons erklären.
Prolaktinome findet man häufig bei jungen Frauen und sie gehen meistens mit Zyklusstörungen sowie unspezifischen Beschwerden wie Kopfschmerzen und Gewichtszunahme einher.
Eine Überproduktion von STH führt zum Krankheitsbild der Akromegalie (Wachstum der Hände, Füße und Gesichtsknochen) als auch zu einem Wachstum innerer Organe mit entsprechenden Sekundärschäden.
Eine Überproduktion von ACTH führt zum Krankheitsbild des Morbus Cushing, gekennzeichnet durch Stammfettsucht, Büffelnacken, Pergamenthaut, Akne, „Schwangerschaftsstreifen“, verstärkte Körperbehaarung, Muskelschwäche, Bluthochdruck und Osteoporose.
Eine Überproduktion von TSH führt zur Schilddrüsenüberfunktion mit Symptomen wie ein vermehrtes Schwitzen, Zittern der Hände, Durchfälle, Gewichtsverlust, Herzrhythmusstörungen, warme Haut, Wärmeintoleranz und Agitiertheit.
Die Diagnostik eines Hypophysenadenoms sollte aufgrund der komplexen fachübergreifenden Krankheitsbilder folgende Untersuchungen beinhalten:
- eine augenärztliche Untersuchung zur Bestimmung von Sehschärfe und Gesichtsfeld,
- eine endokrinologische Untersuchung zur Bestimmung der hypophysären Hormone im Blut,
- verschiedene bildgebende Verfahren zur Darstellung der knöchernen (Röntgen-Schädel, Dünnschicht-CT des Kopfes im Knochenfenster) sowie der Weichteilstrukturen (MRT des Kopfes nativ und mit KM).
Therapie des Hypophysenadenoms
Bei den hormoninaktiven Hypophysenadenomen ist die operative Tumorentfernung die Therapie der Wahl. Diesbezüglich haben sich in der Vergangenheit sowohl verschiedene Zugangswege als auch unterschiedliche OP-Techniken etabliert.
In der Mehrzahl der Fälle lässt sich das Hypophysenadenom transsphenoidal, einem Zugang durch die Nase und die Keilbeinhöhle (Nasennebenhöhle), gut entfernen. Dies kann sowohl in endoskopischer als auch in mikrochirurgischer Technik erfolgen, wobei wir in unserer Abteilung als minimal-invasives Verfahren die endoskopische Tumorexstirpation bevorzugen.
In Einzelfällen macht die Tumorausdehnung auch eine transkranielle Resektion erforderlich. Diese erfolgt für gewöhnlich über einen bogenförmigen Hautschnitt hinter der Haaransatzgrenze durch eine Kraniotomie (Schädeleröffnung) im Bereich der Schläfenregion.
Alle genannten Eingriffe werden in Vollnarkose durchgeführt, ggf. unter Nutzung einer Navigation.
Die unmittelbar postoperative Überwachung der Patientin bzw. des Patienten erfolgt auf der Intensivstation zur engmaschigen Kontrolle der Vitalparameter, des neurologischen Status sowie des Elektrolythaushaltes.
Nach einer CT-Diagnostik des Kopfes am Folgetag zum Ausschluss einer postoperativen Blutung, erfolgt in der Regel die Rückverlegung der Patientin bzw. des Patienten auf die Normalstation. Auch während des weiteren stationären Aufenthaltes sind regelmäßige Elektrolyt- und Hormonkontrollen obligat – insbesondere um einen Diabetes insipidus (Salz- und Wasserverlust, ADH-Mangel) oder ein Syndrom der inadäquaten ADH-Sekretion (Wassereinlagerung) zu erkennen und zu behandeln, aber auch um bei einer möglichen HVL-Insuffizienz eine entsprechende Hormonsubstitution durchzuführen.
Einen Sonderfall bei der Behandlung von Hypophysenadenomen stellen die Prolaktin erzeugenden Tumore (Prolaktinome) dar, deren primäre Therapie aus einer Medikation mit Dopaminagonisten besteht.
Ebenso können TSH-produzierende Adenome mit Octreotid, einem Somatostatinanalogum, behandelt werden. Auch die Strahlentherapie hat ihren Stellenwert bei der Behandlung von Hypophysenadenomen. Sie kommt dann zum Einsatz, wenn keine Operation oder medikamentöse Therapie möglich sind.
Spezielle Risiken und Komplikationen bei Hypophysenoperationen sind:
- die Möglichkeit einer postoperativen Sehverschlechterung,
- das Auftreten von Augenbewegungsstörungen und damit verbundene Doppelbilder,
- die Verletzung oder Irritation großer tumornaher hirnversorgender Gefäße mit der Folge einer verminderten Durchblutung und ggf. dadurch bedingten Funktionsstörung nachgeschalteter Hirnareale,
- die Ausbildung einer Liquorfistel (Austritt von Hirnwasser),
- eine Verschlechterung der Hypophysenfunktion.
Insgesamt sind Komplikationen bei Eingriffen an der Hypophyse jedoch vergleichsweise selten, bei der trans-, sphenoidalen Operation liegt die Quote der behandlungsbedürftigen ernsthaften Schäden heute unter zwei Prozent, bei der transkraniellen Operation unter fünf Prozent.
Nachsorge
Nach der Entlassung der Patientin bzw. des Patienten aus der stationären Behandlung sollte im Zeitintervall von etwa zwei bis vier Wochen eine erneute Hormonkontrolle durch den Endokrinologen erfolgen.
Falls vor oder im Zusammenhang mit der Operation Sehstörungen aufgetreten sind, sollte eine Visus- und Gesichtsfeldkontrolle ebenfalls zu diesem Zeitpunkt durchgeführt werden.
Eine erste Kernspintomographie des Kopfes erfolgt in der Regel nach drei bis sechs Monaten. In Abhängigkeit des dabei erhobenen Befundes wird anschließend das Zeitintervall für weitere MRT-Kontrollen festgelegt.
Microvasculäre Dekompression:
Durch Kompression und Irritationen von Hirnnerven durch Blutgefäße kann es abhängig zu sog. mikrovaskulären Kompressionssyndromen kommen. Je nachdem, welche Hirnnerven betroffen sind, kommt es zu entsprechenden Beschwerdebildern wie z.B. bei der Trigeminusneuralgie zu sehr starken Gesichtsschmerzen. Weitere typische Kompressionssyndrome sind der Hemispasmus facialis und die Glossopharyngeusneuralgie.
Durch den andauernden Kontakt mit pulsierendem Charakter ( klopfend ) kommt es zu einer chronischen Schädigung/Irritation des jeweiligen Nervens. Die dadurch bedingten Beschwerden könnten zu jeglichen medikamentösen und weiteren symptomatischen Therapieformen resistent werden.
Bei der Trigeminusneuralgie liegt die Ursache in den meisten Fällen in einer Kompression des fünften Hirnnerven (N. Trigeminus) durch ein Gefäß oder eine Gefäßschlinge, insbesondere an der Eintrittszone des Nerven in den Hirnstamm. Als Folge der Kompression treten typische Schmerzattacken im Versorgungsbereich des N. Trigeminus auf. Die Schmerzen können durch Essen, Lachen, Sprechen oder durch Berührungsreize ausgelöst („getriggert”) werden.
Eine erfolgreiche kausale Therapiemaßnahme der Trigeminusneuralgie bietet die mikrovasculäre Dekompression nach Janetta. Ziel der Operation ist die bestehende Kompression des N. Trigeminus und somit das Beschwerdebild ohne ein hohes Risiko der Funktionseinschränkung erfolgreich und dauerhaft zu beheben.
Durch einen kleinen Zugang im Bereich der hinteren Schädelgrube wird der N. trigeminus unter dem Operationsmikroskop dargestellt und von den Gefäßen isoliert. Es werden zusätzlich kleine Kunststoffwatten (Teflon Watten ) zwischen Nerv und Gefäß als Polsterung eingebracht.
In gleicher Weise werden der Hemispasmus facialis und die Glossophharynegeusneurlagie behandelt. Der Hemispasmus facialis ist eine Form dieser Syndrome, bei der es durch Kompression des Nervus facialis im Bereich seines Austritts aus dem Hirnstamm zu unwillkürlichen Bewegungen und Zuckungen der Gesichtsmuskulatur, v.a. im Augen- und Mundbereich kommt.
Die Glossopharyngeus Neuralgie ist eine weiterer Form dieser Schmerzen, bei der es durch die Kompression des Nervus Glossopharyngeus zu einschießenden, brennenden, elektrisierenden und auch als vernichtend empfundenen Schmerzen im Bereich des Rachens, der Zunge und des Zungengrundes kommt.
Bei beiden Krankheitsbildern bietet sich die mikrovasculäre Dekompression als Therapie der Wahl, mit einem geringen Risiko neurologischer Ausfälle und Aussicht auf dauerhaften Erfolg.
Neben der mikrochirurgischen Technik ist es auch durch die Möglichkeit der kontinuierlichen elektrophysiologischen Überwachung benachbarter Hirnnerven während des gesamten Operationsablauf möglich, das Risiko neurologischer Ausfälle bei der Operation zu minimieren.
Hierbei handelt es sich um eine Erkrankung des Rückenmarks. Gelegentlich findet man als anschaulichen Vergleich die Bezeichnung „Hydrocephalus des Rückenmarks“. Charakterisiert ist die Syringomyelie durch die Ausbildung eines hirnwassergefüllten, typischerweise langgestreckten Hohlraums (Syrinx) im Innern des Rückenmarks (Myelon, daher „-myelie“). Dabei können alle Abschnitte des Rückenmarks von einer solchen Syrinxbildung betroffen sein.
Das typische Symptom einer Syrinx im Halswirbelsäulenbereich ist der teilweise oder vollständige Ausfall der Schmerzempfindung zu den Armen und Händen bei Erhalt der übrigen Nervenfunktionen. Eine stark ausgeprägte Syringomyelie kann unterhalb der betroffenen Rückenmarksregion hingegen aber zu neurologischen Ausfällen i.S.e. unvollständigen Querschnittsyndroms führen, z.B. Gangstörungen, Gleichgewichtsstörungen, Harnblasenentleerungsstörungen bis hin zu Lähmungserscheinungen der Beine.
Die Ursache liegt in einer Störung des pulsierenden Flusses des Hirnwassers (Liquor) im Bereich des Übergangs vom Kopf zum Wirbelkanal (sog. „kraniozervikaler Übergang“) oder im Wirbelkanal (s.a. anatomische Grundlagen des Hydrocephalus).
Die Ursachen dieser Pulsationsstörung wiederum können vielfältig sein:
- Fehlbildungen des kraniozervikalen Übergangs (s.o.): Als häufigste Ursache sind hier die sog. „Chiari-Malformationen“ zu nennen. Diese Malformation ist eine Fehlbildung des Schädelknochens, die dazu führt, dass der Raum für das Kleinhirn im Schädelinneren im Verhältnis zum Volumen des Kleinhirns selbst etwas zu klein ist. Dadurch verlagern sich untere Anteile des Kleinhirns, die sog. Kleinhirntonsillen, teilweise oder ganz in das große Hinterhauptsloch (Foramen magnum), wodurch in diesem Bereich der Liquorfluss behindert wird. Therapiert wird diese Syringomyelieursache durch eine chirurgische Erweiterung des Hinterhauptsloches. Gleichzeitiger wird der Hirnhautschlauch (Duralschlauch), der das Rückenmark als Schutzhülle umschließt, in diesem Abschnitt erweitert (Duraerweiterungsplastik).
- Spätfolgen von Operationen oder Verletzungen: Hierbei können die feinen Hirnhäute, die auch das Rückenmark als dünne Hüllstrukturen umgeben und das Nervenwasser einschließen, mit dem Rückenmark ganz umschrieben oder auch längerstreckig verkleben. Die Herausforderung bei der Diagnostik liegt in der Lokalisation der Verklebungsstelle, da diese bildgebend (bspw. Magnetresonanztomographie) nur schwierig dargestellt werden kann. Ist die Verklebungsstelle erkannt, muss das Rückenmark chirurgisch von dieser Verklebung gelöst werden. Das Risiko, dass sich im weiteren Verlauf eine erneute Verklebung bildet und erneut operiert werden muss, ist relativ hoch.
- Tumore: Wenn Tumore (im Rückenmark gelegen oder außerhalb) durch ihr Wachstum den Wirbelkanal allmählich verlegen und/ oder das Rückenmark drücken bzw. verdrängen, können sie somit zu einer Behinderung der Liquorpulsation führen. Auch hier ist die chirurgische Entfernung des Tumors als Passagehindernis die entscheidende Behandlung.
Dieses Gebiet der Neurochirurgie befasst sich mit der Behandlung von Erkrankungen der Blutgefäße vom Gehirn und Rückenmark. Es handelt sich in den meisten Fällen um Gefäßmissbildungen, die angeboren oder erworben sein können, d.h. sich im Laufe des Lebens entwickeln.
Gefäßmissbildungen können zufällig im Rahmen einer Untersuchung festgestellt werden oder sich durch eine Blutung bemerkbar machen. Ziel einer neurochirurgischen Therapie ist es, die Gefäßmissbildung auszuschalten, um ein Blutungsrisiko zu minimieren.
Aneurysma der Hirngefäße
Ein Hirnaneurysma, auch Hirngefäßaneurysma genannt, ist eine Aufweitung bzw. Ballonierung der Wand eines hirnversorgenden Blutgefäßes. Häufige Lokalisationen sind Gefäßabzweigungen. Eine Ruptur des Aneurysmas führt bedingt durch die Lage unter der Spinnenhaut (Arachnoidea) zu einer Subarachnoidalblutung.
Die Folgen können schwere neurologische Ausfälle sein, aber auch lebensbedrohlich werden. Die neurochirurgische Behandlung eines Aneurysmas erfolgt durch abklemmen (Clipping) und somit durch die komplette Ausschaltung des Aneurysmas mittels Clip. Eine weitere Möglichkeit ist die endovasculäre Versorgung, d.h. Verschluss des Aneurysmas mittels Katheter (Coiling). Die Auswahl des für die Patientin bzw. den Patienten sinnvollen Therapieverfahren erfolgt nach enger interdisziplinärer Beratung mit erfahrenen Kollegen der Neuroradiologie.
Arterio-Venöse Malformationen AVM’s
Es handelt sich hier um schwammartige Gefäßmissbildungen, die durch Kurzschlussverbindungen zwischen Arterien und Venen des Gehirns bzw. Rückenmarks entstehen.
Zu den AVM’s gehören:
Angiome: Sie sind meistens angeboren und werden im Laufe des Lebens größer. Im Falle einer Blutung kann es zu unterschiedlichen neurologischen Symptomatiken bis zur Lebensgefahr kommen, sie können aber auch in Form von epileptischen Anfällen auffällig werden.
Durch die operative Therapie kann das Blutungsrisiko ausgeschlossen und gleichzeitig die Malformation mit entsprechender raumfordernder Wirkung entfernt werden.
Abhängig von der Lage, Größe und Gefäßversorgung könnten auch Alternativverfahren optional oder auch in Kombination mit der operativen Therapie angewandt werden. Hier ist auch die interdisziplinäre Zusammenarbeit mit Kolleginnen und Kollegen der Neuroradiologie und Strahlentherapie zur Auswahl des für die Patientin bzw. den Patienten sinnvollsten Therapieverfahrens von großer Bedeutung.
Kavernome: Auch kavernöse Angiome und kavernöse Hämangiome genannt. Es handelt sich um gutartige Missbildung der Gefäße mit erweiterten Gefäßräumen. In Kavernomen fließt Blut in kleineren Mengen und mit niedrigem Druck. Das reduziert das Blutungsrisiko der Kavernome.
Häufig werden Kavernome durch epileptische Anfälle auffällig. Sie können auch verschiedene neurologische Ausfälle verursachen. Im Vergleich zu den Angiomen ist das Blutungsrisiko eher gering.
Die Methode der Wahl zur Behandlung der Kavernome ist die operative mikrochirurgische Entfernung.
Durale Arterio-Venöse Fistel (AV-Fistel): Die durale Arterio-Venöse Fistel ist auch eine Form der arterio-venösen Malformationen und stellt eine direkte Verbindung zwischen einer Arterie und einer Vene in der harten Hirnhaut im Bereich des Gehirns oder des Rückenmarks dar. Symptome sind abhängig von der betroffenen Region sehr unterschiedlich. Im Kopfbereich können neurologische Symptome bedingt durch Ausfälle von Hirnnerven auftreten, wie z.B. Augenmuskellähmung. Bei Manifestation im Rückenmarkbereich kann es zu progredienten Lähmungserscheinungen kommen.
Durale AV-Fisteln können operativ erfolgreich ausgeschaltet werden.
- Bandscheibenoperationen (Hals-, Brust- und Lendenwirbelsäule; mikrochirurgisch, endoskopisch)
- zervikale Bandscheibenprothesen
- Spinalkanalstenosen (Hals-, Brust- und Lendenwirbelsäule)
- Wirbelsäulentumoren/Metastasen
- Stabilisation der Wirbelsäule (einfach und komplex; minimalinvasiv perkutan)
- Wirbelkörperersatz/Vertebroplastie/Kyphoplastie
Hier finden Sie ausführliche Informationen zu:
- Bandscheibenvorfällen
- Endoskopischen Bandscheibenoperationen
- Komplexen Wirbelsäuleneingriffen
- Spinalkanalstenosen
- Schmerzbehandlung bei degenerativ bedingten Rückenschmerzen
Kooperationen
Die hohen medizinischen Standards und die hervorragende Patientenversorgung in den einzelnen Fachabteilungen mit interdisziplinärer Zusammenarbeit, haben das Sankt Gertrauden-Krankenhaus auch zum Ziel einer großen Anzahl an Patientinnen und Patienten aus dem Ausland gemacht – so auch die Fachabteilung für Neurochirurgie.
Durch die Kooperationen mit Auslandsvertretungen verschiedener Länder sowie mit Health-Care-Institutionen wird unseren Patientinnen und Patienten bereits vor der Einreise eine einfache Kommunikation mit unserer Fachabteilung und ein reibungsloser Behandlungsablauf ermöglicht. Anfragen aus dem Ausland werden in kurzer Zeit bearbeitet, damit die Betroffenen schnellstmöglich Informationen über die Therapiemöglichkeiten erhalten. Wir unterstützen bei administrativen Schritten zum Ermöglichen der Einreise und einer unmittelbaren stationären Aufnahme.
Unsere Kooperationspartner begleiten die Patientinnen und Patienten nach der Einreise und während des gesamten Therapieablaufes, übernehmen die Übersetzung und sorgen für notwendige Transporte und Dolmetschertätigkeiten. Außerdem gehören zum Ärzte- und Pflegeteam des Sankt Gertrauden-Krankenhauses einige Personen aus dem nicht deutschsprachigen Raum. Das gibt vielen Patientinnen und Patienten die Möglichkeit, sich während der Behandlung bzw. des stationären Aufenthaltes in ihrer Muttersprache auszutauschen. Das Team der Neurochirurgie berücksichtigt religiöse und kulturelle Interessen, z. B. bei der Menüauswahl und im Unterhaltungsprogramm. Falls eine Weiterbehandlung oder rehabilitative Maßnahmen notwendig sein sollten, unterstützt unser Ärzteteam in Zusammenarbeit mit unserem Sozialdienst bei der Organisation und koordiniert eine eventuelle Verlegung.
Eine Nachbetreuung unserer Auslandspatientinnen- und Patienten kann im Rahmen einer ambulanten Wiedervorstellung oder über den Postweg bzw. per elektronischer Datenübertragung erfolgen.
Kontakt

Wenden Sie sich zur Terminvereinbarung bitte grundsätzlich an das Sekretariat der Abteilung (030 8272-2580).
täglich 08.00 – 15.00 Uhr
Termin nach Vereinbarung
von Prof. Dr. med. Jan Kaminsky
montags 8.00 – 15.00 Uhr
Termin nach Vereinbarung
Im Rahmen der Ambulanz bietet die Neurochirurgie folgende Spezialsprechstunden an:
- Wirbelsäulensprechstunde
- Neuroonkologie / Hirntumor-Sprechstunde
- Schädelbasis-, Orbita-, und Hypophysen-Sprechstunde
(u.a. Neurinome, Meningeome, Akustikusneurinome, Hypophysenadenome) - Trigeminusneuralgie / mikrovaskuläre Kompressionserkrankungen
- Neurovaskuläre Erkrankungen (Hirn-Aneurysma, arteriovenöse Malformationen / AVM, Kavernome)
- Neurofibromatose-Sprechstunde (Typ I M. Recklinghausen / Typ II)
- periphere Nerven-Sprechstunde
- neurochirurgische Schmerztherapie
- Hydrozephalus und Kinderneurochirurgie
Alle Oberärzte bieten eigene Sprechstunden im Medizinischen Versorgungszentrum des Sankt Gertrauden-Krankenhauses an.
Weitere Informationen und Dokumente finden Sie in unserem Download-Bereich.